ABSTRACT
Objective: The use of the rapid shallow breathing index (RSBI) is recommended in ICUs, where it is used as a predictor of mechanical ventilation (MV) weaning success. The aim of this study was to compare the performance of the RSBI calculated by the traditional method (described in 1991) with that of the RSBI calculated directly from MV parameters. Methods: This was a prospective observational study involving patients who had been on MV for more than 24 h and were candidates for weaning. The RSBI was obtained by the same examiner using the two different methods (employing a spirometer and the parameters from the ventilator display) at random. In comparing the values obtained with the two methods, we used the Mann-Whitney test, Pearson's linear correlation test, and Bland-Altman plots. The performance of the methods was compared by evaluation of the areas under the ROC curves. Results: Of the 109 selected patients (60 males; mean age, 62 ± 20 years), 65 were successfully weaned, and 36 died. There were statistically significant differences between the two methods for respiratory rate, tidal volume, and RSBI (p < 0.001 for all). However, when the two methods were compared, the concordance and the intra-observer variation coefficient were 0.94 (0.92-0.96) and 11.16%, respectively. The area under the ROC curve was similar for both methods (0.81 ± 0.04 vs. 0.82 ± 0.04; p = 0.935), which is relevant in the context of this study. Conclusions: The satisfactory performance of the RSBI as a predictor of weaning success, regardless of the method employed, demonstrates the utility of the method using the mechanical ventilator.
Keywords:
Respiration, artificial; Ventilator weaning; Spirometry.
RESUMO
Objetivo: O uso do índice de respiração rápida e superficial (IRRS) é recomendado em UTIs como um preditor de sucesso de desmame da ventilação mecânica (VM). O objetivo deste estudo foi comparar o desempenho do IRRS quando calculado pelo método tradicional (descrito em 1991) com o do IRRS medido diretamente dos parâmetros de VM. Métodos: Estudo observacional prospectivo com pacientes em VM por mais de 24 h e candidatos ao desmame. O IRRS foi randomicamente obtido pelo mesmo examinador pelos dois métodos (com um ventilômetro e a partir dos parâmetros da tela do ventilador). Na comparação dos valores obtidos com os dois métodos, utilizamos o teste de Mann-Whitney, o teste de correlação linear de Pearson e a disposição gráfica de Bland-Altman. O desempenho dos métodos foi comparado através das áreas sob as curvas ROC. Resultados: Dos 109 pacientes selecionados (60 homens; média de idade de 62 ± 20 anos), o desmame foi bem-sucedido em 65, e 36 foram a óbito. Entre os dois métodos, a frequência respiratória, o volume corrente e o IRRS apresentaram diferenças estatisticamente significativas (p < 0,001). Entretanto, quando os dois métodos foram comparados, a concordância e o coeficiente de variação intraobservador foram de, respectivamente, 0,94 (0,92-0,96) e 11,16%. Para o propósito do estudo, foi relevante o fato de que as áreas sob as curvas ROC dos dois métodos foram semelhantes (0,81 ± 0,04 vs. 0,82 ± 0,04; p = 0,935). Conclusões: O desempenho satisfatório do IRRS como um previsor do sucesso do desmame, independentemente do método utilizado, demonstra a utilidade do método com o ventilador mecânico.
Palavras-chave:
Respiração artificial; Desmame do respirador; Espirometria.
INTRODUÇÃOO uso de índices previsores de sucesso no desmame ventilatório pode reduzir o risco de falhas no processo e de complicações com elevado potencial de morbidade, como a reintubação.(1,2) Os índices avaliam diferentes funções da mecânica pulmonar e podem informar as causas da dependência de ventilação mecânica (VM). (3,4) Na atualidade, o uso desses índices é recomendado somente em situações de difícil decisão e não como um instrumento isolado na tomada de decisão para se realizar o teste de respiração espontânea (TRE).(5,6)
Entre os índices previsores de sucesso de desmame, o índice de respiração rápida e superficial, também referido na literatura como a razão da frequência respiratória sobre o volume corrente (f/VT), é apontado como o de maior utilização e aceitação mundial devido a sua fácil aplicabilidade e interpretação.(1,4,7-13) Por essas razões, no último consenso internacional de desmame da VM e no consenso brasileiro de VM, ambos de 2007, assim como nas diretri-zes brasileiras de VM de 2013, esse foi um dos índices recomendados como de utilidade clínica.(5,8,9)
Descrito inicialmente por Yang & Tobin em 1991,(3) esse índice avalia a mecânica da respiração através da fre-quência respiratória e do VT. Ele foi idealizado para ser mensurado em respiração espontânea durante um período de 60 segundos, com um ventilômetro conectado à via aérea artificial antes do TRE. Valores inferiores a 105 ciclos/l preveem sucesso no processo de desmame.(3,11,14)
Alguns autores se propuseram a medir esse índice com o uso direto de ventiladores mecânicos nos modos de ven-tilação espontânea; porém, devido ao desenho do estudo, ao baixo número de pacientes arrolados e às limitações dos testes estatísticos empregados, os resultados não foram conclusivos.(14-17)
As principais limitações do emprego do índice f/VT parecem estar relacionadas a doenças neurológicas e neuro-musculares, assim como a ventilação prolongada. Nessas condições, o índice f/VT apresenta um desempenho bem inferior ao de outros índices, como a escala de coma de Glasgow e o recente índice timed inspiratory effort (TIE, esforço inspiratório cronometrado).(4,12,13,18,19)
A principal hipótese do presente estudo foi que o desempenho do índice f/VT como previsor de sucesso de desma-me ventilatório quando calculado pelo método alternativo com ventilador mecânico seria comparável ao do índice f/VT obtido pelo método tradicional.
MÉTODOSO presente estudo foi realizado a partir de um banco de dados constituído para um estudo de índices previsores de sucesso de desmame ventilatório, aprovado pelo Comitê de Ética em Pesquisa da Universidade Federal Fluminense sob o número 259/09. Na ocasião, o consentimento informado foi obtido de cada paciente, sempre que possível, ou de seu responsável legal.
Para ser incluído, o indivíduo precisava ser maior de 18 anos de idade, estar por mais de 24 h em VM e candidato para o desmame. Os pacientes aceitos para o estudo seguiram os seguintes critérios: resolução da fase aguda da doença que levou o paciente a VM; reflexo de tosse adequado ou ausência de secreções traqueobrônquicas excessi-vas; estado cardiovascular estável (frequência cardíaca ≤ 120 bpm e pressão arterial sistólica de 90-160 mmHg, sem ou com o uso mínimo de vasopressores); estado metabólico estável; oxigenação adequada (SaO2 > 90% com FiO2 ≤ 0,4 ou razão PaO2/FiO2 ≥ 200 mmHg com pressão expiratória final positiva ≤ 8 cmH2O); frequência respirató-ria adequada (≤ 35 ciclos/min); pressão de suporte ≤ 20 cmH2O; ausência de acidose respiratória significativa (pH > 7,30); e atividade mental adequada (pontuação da escala de coma de Glasgow > 10) apenas para pacientes com um tubo endotraqueal.
Os critérios de exclusão foram os seguintes: estenose traqueal; pressão intracraniana > 20 mmHg; uso de seda-ção; insuficiência cardíaca grave ou instabilidade hemodinâmica; e sinais de infecção sistêmica/reinfecção durante o processo de desmame.
Os ventiladores mecânicos utilizados foram os seguintes: eXtend (Air Liquide, Paris, França). Servo-s (Maquet, Rastatt, Alemanha) e Puritan BennettT 840 (Covidien Nellcor, Boulder, CO, EUA). Antes da mensuração dos parâme-tros em tela, os ventiladores mecânicos e seus circuitos foram devidamente calibrados para não apresentar viés de aferição.
ProcedimentosQuando os critérios para o início do desmame da VM eram alcançados, as medidas do índice f/VT foram realizadas antes do TRE. Foram utilizados os dois métodos em todos os pacientes do estudo (tradicional com ventilômetro e o método a partir dos parâmetros da tela do ventilador); porém, a escolha de qual dos métodos iria ser o primeiro a ser executado foi randomizada por sorteio. Todos os pacientes estavam sendo ventilados em modo de pressão de suporte ventilatório (PSV) entre 12 e 20 cmH2O, sem sedação, posicionados com a cabeceira a 45°, com suas vias aéreas aspiradas previamente e sendo pré-oxigenados por 2 min com uma FiO2 de 1,0. (20,21) Logo após a execução das duas medidas do f/VT, os pacientes foram submetidos ao TRE com a peça T com uma FiO2 de 0,4 por 30 min sem a influência dos resultados dos testes anteriores. Todos os pacientes foram monitorados continuamente com oxime-tria de pulso e eletrocardiograma, sob a supervisão de um fisioterapeuta respiratório.(20,21)
Para a medida do índice f/VT com o ventilômetro (Wright MK20; Ferraris Medical Ltd., Hertford, Inglaterra), acopla-va-se o mesmo à via aérea artificial pelo período de 1 min. O VT espontâneo foi calculado dividindo-se a ventilação minuto pela frequência respiratória, e o índice f/VT foi calculado dividindo essa frequência por VT em litros.(3,4)
No método alternativo, utilizando o ventilador mecânico, a frequência respiratória e a ventilação minuto eram o
btidos a partir dos parâmetros exibidos na tela do ventilador mecânico, com 5 cmH2O no modo PSV acrescido de 5 cmH2O de pressão positiva contínua nas vias aéreas. O índice f/VT foi calculado após 5 min de estabilização com a ventilação anteriormente descrita, e o VT foi calculado da mesma forma que no método descrito no primeiro teste.
A decisão de retornar à VM foi feita por um fisioterapeuta respiratório e/ou o médico responsável (ambos estavam cegos para os resultados dos índices avaliados), com base nos sinais de baixa tolerância (descritos abaixo). O des-mame foi considerado bem-sucedido se a respiração espontânea fosse bem tolerada após o TRE.(2,4,8,9,16,22,23)
A extubação da via aérea artificial foi realizada quando os pacientes passavam no TRE e apresentavam adequado nível de consciência, tosse eficaz e vias aéreas permeáveis, sendo considerada bem-sucedida quando os pacientes não eram reintubados nas 48 h seguintes. No caso dos pacientes traqueostomizados, a extubação era considerada bem-sucedida se havia tolerância à desconexão do ventilador após passar no TRE, sem necessidade de reconexão ao ventilador nas 48 h seguintes.(5)
O TRE foi interrompido se pelo menos um dos seguintes critérios de intolerância estivesse presente: SaO2 < 90%; frequência respiratória > 35 ciclos/min; frequência cardíaca > 140 bpm ou um aumento sustentado ou uma redução de mais de 20%; pressão arterial média > 130 mmHg ou < 70 mmHg; ou a presença de agitação, sudorese excessi-va, desorientação ou depressão do estado mental. Os pacientes que exibiram um desses sinais durante o TRE ou no prazo de 48 h após a interrupção da VM foram considerados como apresentando falha no desmame e/ou na extuba-ção e retornaram para o suporte ventilatório.(2,4,5,8,9,16,22,23)
Análise estatísticaOs resultados são apresentados como médias e desvios-padrão, no caso de as variáveis apresentarem distribuição normal ou, alternativamente, como medianas e quartis internos. Os dados categóricos foram apresentados como frequências e proporções. Foi utilizado o teste não paramétrico de Mann-Whitney, e valores de p < 0,05 foram consi-derados significativos.
O desempenho de ambos os métodos de medida do índice f/VT para prever o resultado do desmame foi avaliada pelos seguintes indicadores de qualidade: sensibilidade, especificidade, valor preditivo positivo (VPP), valor prediti-vo negativo (VPN), razão de verossimilhança positiva (RV+) e razão de verossimilhança negativa (RV−). O desem-penho previsor de cada índice também foi avaliado através do cálculo da área sob a curva (AUC, do inglês area under the curve) ROC. As AUC foram comparadas utilizando o método de Hanley & McNeil e os pontos de cortes foram calculados utilizando o índice de Youden.(23)
Toda a análise estatística foi realizada utilizando o programa MedCalc, versão 11.4.2.0 (MedCalc Software, Maria-kerke, Bélgica).
RESULTADOSDos 109 pacientes que participaram do estudo, 60 eram do sexo masculino, e a média de idade dos participantes foi de 62 ± 20 anos (Tabela 1). Do total da amostra, 65 pacientes (59,6%) foram desmamados com sucesso e 36 (33%) evoluíram para óbito (8 dos quais no grupo de sucesso do desmame). A taxa de reintubação foi de 10,7%.
As medianas e os valores dos quartis internos dos parâmetros avaliados para calcular o índice f/VT, bem como a comparação entre os métodos, são apresentados na Tabela 2. Todas as variáveis apresentaram diferenças estatisti-camente significativas, com valores de p < 0,001, com exceção da ventilação minuto (p = 0,132).

Os indicadores de qualidade (sensibilidade, especificidade, VPP, VPN, RV+ e RV−) e o ponto de corte dos índices avaliados para prever o resultado do desmame estão apresentados na Tabela 3.

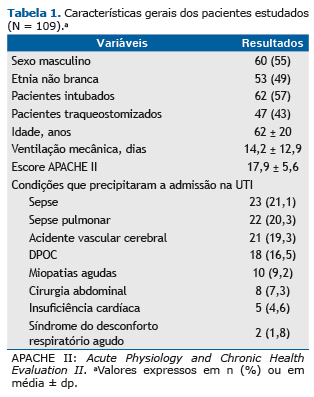
As AUC das curvas ROC dos índices avaliados para predizer o resultado do desmame não apresentaram diferenças estatisticamente significativas (0,81 ± 0,04 vs. 0,82 ± 0,04; p = 0,947) e estão apresentadas na Figura 1. A correla-ção linear de Pearson entre os dois métodos utilizados para o cálculo do índice f/VT foi de 0,94 (0,92-0,96) e está apresentada na Figura 2. O coeficiente de variação intraobservador foi de 11,16%, representado na Figura 3.
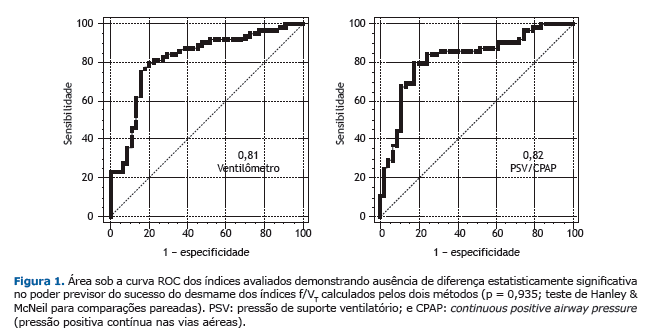
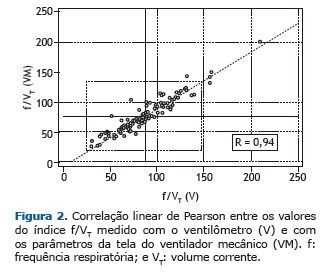
 DISCUSSÃO
DISCUSSÃOO uso do índice f/VT como previsor de sucesso de desmame ventilatório pode ser considerado um dos fenômenos mais estudados em terapia intensiva.(24) No geral, seu desempenho tem variado de moderado a bom (AUC de 0,72-0,89).(3,4,11,25,26) Essa variação de desempenho pode estar relacionada com a falta de homogeneidade das amostras estudadas, já que a proporção de doentes neurológicos, neuromusculares ou em ventilação prolongada não é uni-forme.(4,11-13) Além disso, diferenças nos desenhos dos estudos, nos protocolos de desmame, na aferição das medi-das e nos pontos de corte utilizados também contribuem a essas dificuldades (4,6,15,26-29)
Historicamente, o índice f/VT e a pressão inspiratória máxima (PImáx) são recomendados pela American Thoracic Society/European Respiratory Society e estão entre os mais utilizados na prática clínica para indicar se o paciente está apto ao processo de desmame.(5,8) Os melhores desempenhos do índice f/VT e da PImáx foram relatados em dois estudos diferentes, nos quais as AUC das curvas ROC para essas duas variáveis foram de 0,89(3) e 0,80,(20) respectivamente. Novos índices despontam como promissores nesta área: o integrative weaning index, com uma AUC de 0,96, utilizando-se uma população na qual os pacientes neurológicos foram excluídos(11); e o TIE, com uma AUC de 0,90, para uma população mista, e uma AUC de 0,96 para pacientes neurológicos e neuromusculares.(4,13)
Na presente amostra de 109 pacientes, a falha no desmame esteve presente em cerca de 40%, maior do que o ci-tado na literatura, que é de 30%.(8) Esse fato pode ser explicado pela elevada faixa etária (média de idade = 62 ± 20 anos), alta prevalência de pacientes em ventilação prolongada (média de 14,2 dias), alta taxa de traqueostomi-zados (43%) e alta pontuação no Acute Physiology and Chronic Health Evaluation II.(9,17)
Os indicadores de qualidade do índice f/VT medido pelos dois métodos foram comparáveis com o desempenho ci-tado em outros estudos.(4,11,20) Merece menção o fato de que, independentemente de como é calculado, o índice exibiu um menor poder previsor para identificar os casos positivos/negativos (que passam no teste, mas que não conseguem ser desmamados), como pode ser depreendido pelos valores relativamente baixos da especificidade, do VPN e da RV−.
Com o avanço tecnológico da monitoração e dos modos ventilatórios, facilmente se obtêm dados em tempo real que permitem julgar a condição clínica do paciente em suporte ventilatório. Essa praticidade de obtenção direta dos dados do ventilador mecânico, como é o caso do índice f/VT, encorajou estudos que compararam os valores obtidos com os dois métodos, sendo que diferenças significativas foram encontradas. (14,17,22,28-30) Nenhum desses estudos, entretanto, avaliou o desempenho do f/VT calculado pelos dois métodos como um previsor de sucesso de desmame ventilatório.
No presente estudo, diferentemente das pesquisas citadas anteriormente, objetivamos comparar os dois parâme-tros no que concerne à previsão do desfecho "desmame". À semelhança dos relatos anteriores, as medianas dos parâmetros frequência respiratória, VT e índice f/VT obtidos pelos dois métodos apresentarem diferenças estatistica-mente significativas. O que é mais relevante, entretanto, é que o índice f/VT, quer calculado pelo método tradicional, quer pelo ventilador mecânico, mostrou um desempenho estatisticamente semelhante quando avaliado através da curva ROC (AUC de 0,81 vs. 0,82; p = 0,19). Além disso, a concordância - 0,94 (0,92-0,96) - e o coeficiente de variação intraobservador (11,16%) encontrados situam-se dentro da faixa de recomendação de exames reprodutí-veis e confiáveis.
Em contraste com o artigo original,(3) no qual o ponto de corte relatado foi de 105 ciclos/l, o calculado através da curva ROC para o f/VT medido por ventilômetro no presente estudo foi de 88,5 ciclos/l. Esse valor, quando o índice f/VT foi medido pelo método alternativo (ventilador mecânico) foi ainda mais baixo (80,1 ciclos/l). Não encontramos uma explicação definitiva para essas diferenças, mas o problema pode ter decorrido, em parte, por conta das carac-terísticas das amostras estudadas.
É importante comentar que o TRE, considerado o padrão ouro para avaliar o sucesso do desmame e extubação, apresenta aproximadamente 85% de acurácia (2,23,25,31) Assim, a utilização de índices, como a relação f/VT, a PImáx, o integrative weaning index, e o recente índice TIE, podem tornar o desfecho do desmame mais seguro, especial-mente em pacientes com sabida dificuldade no desmame.(4,11,13,24)
Como limitação do presente estudo, não foram avaliados a reprodutibilidade interobservador e a medida do índice f/VT após o TRE. Entretanto, o objetivo central do estudo foi comparar principalmente as AUC das curvas ROC no que concerne ao seu poder previsor de sucesso de desmame, razão pela qual acreditamos que essa limitação tenha tido pouca influência sobre o resultado final.
Em conclusão, o índice f/VT medido com o ventilador mecânico pode ser facilmente incorporado à prática clínica sem comprometer a precisão do resultado. Nosso estudo sugere, entretanto, que o ponto de corte quando essa práti-ca é adotada deve ser mais baixo da ordem de 80 ciclos/l.
REFERÊNCIAS1. Teixeira C, Maccari JG, Vieira SR, Oliveira RP, Savi A, Machado AS, et al. Impact of a mechanical ventilation weaning protocol on the extubation failure rate in difficult-to-wean patients. J Bras Pneumol. 2012;38(3):364-71. http://dx.doi.org/10.1590/S1806-37132012000300012
2. Epstein SK. Weaning from ventilatory support. Curr Opin Crit Care. 2009;15(1):36-43. http://dx.doi.org/10.1097/MCC.0b013e3283220e07
3. Yang KL, Tobin MJ. A prospective study of indexes predicting the outcome of trials of weaning from mechanical ventilation. N Engl J Med. 1991;324(21):1445-50. http://dx.doi.org/10.1056/NEJM199105233242101
4. de Souza LC, Guimarães FS, Lugon JR. Evaluation of a new index of mechanical ventilation weaning: the timed inspiratory effort. J Intensive Care Med. 2015;30(1):37-43. http://dx.doi.org/10.1177/0885066613483265
5. Barbas CS, Ísola AM, Farias AM, Cavalcanti AB, Gama AM, Duarte AC, et al. Brazilian recommendations of mechanical ventilation 2013. Part 2. Rev Bras Ter Intensiva. 2014;26(3):215-39. http://dx.doi.org/10.5935/0103-507X.20140034
6. Tanios MA, Nevins ML, Hendra KP, Cardinal P, Allan JE, Naumova EN, et al. A randomized, controlled trial of the role of weaning predictors in clinical decision making. Crit Care Med. 2006;34(10):2530-5. http://dx.doi.org/10.1097/01.CCM.0000236546.98861.25
7. Conti G, Montini L, Pennisi MA, Cavaliere F, Arcangeli A, Bocci MG, et al. A prospective, blinded evaluation of indexes proposed to predict weaning from mechanical ventilation. Intensive Care Med. 2004;30(5):830-6. http://dx.doi.org/10.1007/s00134-004-2230-8
8. Boles JM, Bion J, Connors A, Herridge M, Marsh B, Melot C, et al. Weaning from mechanical ventilation. Eur Respir J. 2007;29(5):1033-56. http://dx.doi.org/10.1183/09031936.00010206
9. Goldwasser R, Farias A, Freitas EE, Saddy F, Amado V, Okamoto V. Mechanical ventilation of weaning interruption [Article in Portuguese]. J Bras Pneumol. 2007;33 Suppl 2S :S128-36. http://dx.doi.org/10.1590/S1806-37132007000800008
10. Tobin MJ, Jubran A. Meta-analysis under the spotlight: focused on a meta-analysis of ventilator weaning. Crit Care Med. 2008;36(1):1-7. http://dx.doi.org/10.1097/01.CCM.0000297883.04634.11
11. Nemer SN, Barbas CS, Caldeira JB, Cárias TC, Santos RG, Almeida LC, et al. A new integrative weaning index of discontinuation from mechanical ventilation. Crit Care. 2009;13(5):R152. http://dx.doi.org/10.1186/cc8051
12. Ko R, Ramos L, Chalela JA. Conventional weaning parameters do not predict extubation failure in neurocritical care patients. Neurocrit Care. 2009;10(3):269-73. http://dx.doi.org/10.1007/s12028-008-9181-9
13. Souza LC, Guimarães FS, Lugon JR. The timed inspiratory effort: a promising index of mechanical ventilation weaning for patients with neurologic or neuromuscular diseases. Respir Care. 2015;60(2):231-8. http://dx.doi.org/10.4187/respcare.03393
14. Santos Lde O, Borges MR, Figueirêdo LC, Guedes CA, Vian BS, Kappaz K, et al. Comparison among three methods to measure the rapid shallow breathing index in patients submitted to weaning from mechanical ventilation [Article in Portuguese]. Rev Bras Ter Intensiva. 2007;19(3):331-6.
15. Shikora SA, Benotti PN, Johannigman JA. The oxygen cost of breathing may predict weaning from mechanical ventilation better than the respiratory rate to tidal volume ratio. Arch Surg. 1994;129(3):269-74. http://dx.doi.org/10.1001/archsurg.1994.01420270045011
16. Tobin MJ, Jubran A. Weaning from mechanical ventilation. In: Tobin MJ, editor. Principles and practice of mechanical ventilation. 2nd ed. New York: McGraw Hill; 2006. p. 1185-220.
17. Gonçalves EC, Silva EC, Basile Filho A, Auxiliadora-Martins M, Nicolini EA, Gastaldi AC. Low pressure support changes the rapid shallow breathing index (RSBI) in critically ill patients on mechanical ventilation. Rev Bras Fisioter, 2012;16(5):368-74. http://dx.doi.org/10.1590/S1413-35552012005000037
18. Navalesi P, Frigerio P, Moretti MP, Sommariva M, Vesconi S, Baiardi P, et al. Rate of reintubation in mechanically ventilated neurosurgical and neurologic patients: evaluation of a systematic approach to weaning and extubation. Crit Care Med. 2008;36(11):2986-92. http://dx.doi.org/10.1097/CCM.0b013e31818b35f2
19. Namen AM, Ely EW, Tatter SB, Case LD, Lucia MA, Smith A, et al. Predictors of successful extubation in neurosurgical patients. Am J Respir Crit Care Med. 2001;163(3 Pt 1):658-64. http://dx.doi.org/10.1164/ajrccm.163.3.2003060
20. de Souza LC, da Silva CT Jr, Almeida JR, Lugon JR. Comparison of maximal inspiratory pressure, tracheal airway occlusion pressure, and its ratio in the prediction of weaning outcome: impact of the use of a digital vacuometer and the unidirectional valve. Respir Care. 2012;57(8):1285-90. http://dx.doi.org/10.4187/respcare.01489
21. de Souza LC, da Silva CT Jr, Lugon JR. Evaluation of the inspiratory pressure using a digital vacuometer in mechanically ventilated patients: analysis of the time to achieve the inspiratory peak. Respir Care. 2012;57(2):257-62.
22. Patel KN, Ganatra KD, Bates JH, Young MP. Variation in the rapid shallow breathing index associated with common measurement techniques and conditions. Respir Care. 2009;54(11):1462-6.
23. Hanley JA, McNeil BJ. A method of comparing the areas under receiver operating characteristic curves derived from the same cases. Radiology. 1983;148(3):839-43. http://dx.doi.org/10.1148/radiology.148.3.6878708
24. Nemer SN, Barbas CS. Predictive parameters for weaning from mechanical ventilation. J Bras Pneumol. 2011;37(5):669-79. http://dx.doi.org/10.1590/S1806-37132011000500016
25. Alam M, Jones G, Kahl W, Kamath MV. Modeling the weaning of intensive care unit patients from mechanical ventilation: a review. Crit Rev Biomed Eng. 2014;42(1):25-61. http://dx.doi.org/10.1615/CritRevBiomedEng.2014011124
26. Khan N, Brown A, Venkataraman ST. Predictors of extubation success and failure in mechanically ventilated infants and children. Crit Care Med. 1996;24(9):1568-79. http://dx.doi.org/10.1097/00003246-199609000-00023
27. Soo Hoo GW, Park L. Variations in the measurement of weaning parameters: a survey of respiratory therapists. Chest. 2002;121(6):1947-55. http://dx.doi.org/10.1378/chest.121.6.1947
28. Kheir F, Myers L, Desai NR, Simeone F. The effect of flow trigger on rapid shallow breathing index measured through the ventilator. J Intensive Care Med. 2015;30(2):103-6. http://dx.doi.org/10.1177/0885066613504538
29. El-Khatib MF, Jamaleddine GW, Khoury AR, Obeid MY. Effect of continuous positive airway pressure on the rapid shallow breathing index in patients following cardiac surgery. Chest. 2002;121(2):475-9. http://dx.doi.org/10.1378/chest.121.2.475
30. El-Khatib MF, Zeineldine SM, Jamaleddine GW. Effect of pressure support ventilation and positive end expiratory pressure on the rapid shallow breathing index in intensive care unit patients. Intensive Care Med. 2008;34(3):505-10. http://dx.doi.org/10.1007/s00134-007-0939-x
31. Ely EW, Baker AM, Dunagan DP, Burke HL, Smith AC, Kelly PT, et al. Effect on the du-ration of mechanical ventilation of identifying patients capable of breathing sponta-neously. N Engl J Med. 1996;335(25):1864-9. http://dx.doi.org/10.1056/NEJM199612193352502









