AO EDITOR,Uma parcela pequena, porém significativa de asmáticos apresentam sintomas persistentes, alteração da função pulmonar e exacerbações frequentes, a despeito de um manejo considerado adequado.(1,2) Esse subgrupo de pacien-tes, considerados portadores de asma de difícil controle (ADC), possui um alto índice de morbidade e mortalidade relacionada, consumindo também boa parte dos recursos de saúde alocados para essa doença. A bronchial thermo-plasty (BT, termoplastia brônquica)(3) é o primeiro tratamento não medicamentoso indicado para esses casos e já está disponível em diversos países, inclusive no Brasil.
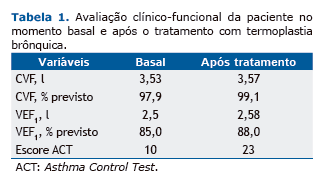
Paciente do sexo feminino de 46 anos, portadora de ADC, em tratamento contínuo com salmeterol/fluticasona 50/500 µg duas vezes ao dia e omalizumabe na dose de 200 mg a cada duas semanas nos últimos 2 anos compare-ceu a nosso serviço. A despeito desse tratamento, persistia apresentando exacerbações (três episódios no ano ante-rior), intolerância a atividades físicas e uso frequente de salbutamol inalatório de alívio. Embora apresentasse sua função pulmonar preservada - VEF1 = 2,5 l (85% do previsto) - sua asma estava mal controlada. O Asthma Control Test (ACT, Teste de Controle da Asma) apresentava um escore de 10 em junho de 2014. Pelo ACT, pacientes com pontuação abaixo de 20 são considerados não controlados. No dia 19 de agosto de 2014, a paciente realizou o pri-meiro procedimento, com tratamento do lobo inferior direito (Figura 1), sendo realizados os dois tratamentos subse-quentes (lobo inferior esquerdo e lobos superiores) no intervalo de três semanas entre cada sessão. No total, a paci-ente recebeu 152 ativações. Todos os procedimentos foram realizados sob anestesia geral, sem intercorrências significativas, sendo a paciente liberada 4 h após cada procedimento. No controle clínico-funcional em 60 dias após a última sessão, a paciente persistia com a função pulmonar estável - VEF1 = 2,58 l (88% do previsto) - mas com uma melhora significativa do controle de sua doença - escore do ACT = 23 pontos (Tabela 1). A paciente referiu praticamente não ter necessitado utilizar salbutamol de resgate e ter aumentado a tolerância ao exercício.

A BT tem como objetivo reduzir, através da liberação de energia por radiofrequência nas vias aéreas, a espessura da musculatura lisa em brônquios segmentares e subsegmentares.(3) Essa alteração anatômica busca estabelecer benefícios clínicos a asmáticos, reduzindo a contratilidade da musculatura lisa de vias aéreas, com potencial efeito na redução de broncoconstrição e exacerbação na asma.
Nos estudos preliminares, uma melhora na medida de PFE matinal e vespertino e redução no uso de broncodilata-dor de resgate também haviam sido observados,(4) assim como uma melhora dos índices associados à qualidade de vida. O primeiro estudo multicêntrico(3) demonstrou uma melhora no controle da doença em asmáticos tratados com BT comparado ao grupo controle. O estudo subsequente, realizado em pacientes mais graves, também confirmou esses resultados.(5) A partir desses estudos iniciais, foi realizado o maior estudo realizado até hoje,(6) no qual quase 300 asmáticos foram randomizados entre receber BT + tratamento convencional e apenas tratamento convencional (controle). A avaliação dos resultados foi cega, e o grupo tratado apresentou uma significativa redução na taxa de exacerbações graves e visitas a emergência por asma. Esses resultados determinaram a aprovação da BT pelo US Food and Drug Administration, e, desde 2010, esse procedimento está liberado para uso clínico nos EUA. Os dados referentes ao acompanhamento por 5 anos confirmaram a manutenção da redução da taxa de exacerbações e visitas a emergências durante esse período, além de não terem sido verificados efeitos adversos ou anormalidades anatô-micas em decorrência da BT.(7)
O tratamento do presente caso foi considerado efetivo pela análise do ACT e bem tolerado pela paciente, assim como já relatado em estudos anteriores.(5) Resultados semelhantes já foram publicados previamente na literatura, inclusive no Brasil.(8) A população de pacientes com asma grave, que já está utilizando todos os medicamentos disponíveis na tentativa de controle de sua doença, inclusive o omalizumabe, e que persiste não controlada, é consi-derada o público alvo dessa nova modalidade terapêutica.
No Brasil, este é o primeiro caso de um paciente tratado com BT fora de estudos clínicos após a liberação para seu uso pelas entidades regulatórias nacionais. Os resultados de estudos anteriores e do presente caso demonstram tratar-se de uma modalidade terapêutica promissora no controle e tratamento de sintomas em asmáticos moderados e graves. A BT já está em uso clínico em vários países e, recentemente, foi incorporada às diretrizes da Global Initia-tive for Asthma como possibilidade terapêutica em asmáticos graves. (1) Espera-se que, em um futuro próximo, a BT seja agregada às alternativas terapêuticas disponíveis para o tratamento de ADC em todo o país.
REFERÊNCIAS1. Global Initiative for Asthma - GINA [homepage on the Internet]. Bethesda: GINA [updated 2014; cited 2015 Jan 21]. Global Strategy for Asthma Management and Prevention. Available from : http://www.ginasthma.org/
2. Wenzel SE. Severe asthma in adults. Am J Respir Crit Care Med. 2005;172(2):149-60. http://dx.doi.org/10.1164/rccm.200409-1181PP
3. Cox G, Miller JD, McWilliams A, Fitzgerald JM, Lam S. Bronchial thermoplasty for asthma. Am J Respir Crit Care Med. 2006;173(9):965-9. http://dx.doi.org/10.1164/rccm.200507-1162OC
4. Cox G, Thomson NC, Rubin AS, Niven RM, Corris PA, Siersted HC, et al. Asthma control during the year after bronchial thermoplasty. New Engl J Med. 2007;356(13):1327-37. http://dx.doi.org/10.1056/NEJMoa064707
5. Pavord ID, Cox G, Thomson NC, Rubin AS, Corris PA, Niven RM, et al. Safety and efficacy of bronchial thermoplasty in symptomatic, severe asthma. Am J Respir Crit Care Med. 2007;176(12):1185-91. http://dx.doi.org/10.1164/rccm.200704-571OC
6. Castro M, Rubin AS, Laviolette M, Fiterman J, De Andrade Lima M, Shah PL, et al. Effectiveness and safety of bronchial thermoplasty in the treatment of severe asthma: a multicenter, randomized, double-blind, sham-controlled clinical trial. Am J Respir Crit Care Med. 2010;181(2):116-24. http://dx.doi.org/10.1164/rccm.200903-0354OC
7. Wechsler ME, Laviolette M, Rubin AS, Fiterman J, Lapa e Silva JR, Shah PL, et al. Bronchial thermoplasty: Long-term safety and effectiveness in patients with severe persistent asthma. J Allergy Clin Immunol. 2013;132(6):1295-302. http://dx.doi.org/10.1016/j.jaci.2013.08.009
8. Rubin AS, Cardoso PF. Bronchial thermoplasty: report on the first endoscopic treat-ment for asthma in Latin America. J Bras Pneumol. 2008;34(1):59-62. http://dx.doi.org/10.1590/S1806-37132008000100011





