ABSTRACT
Objetivo: Medir a resistência de vias aéreas utilizando a técnica de resistência do interruptor (Rint) em pacientes com fibrose cística (FC) e correlacioná-la com parâmetros espirométricos, assim como avaliar a acurácia de Rint para determinar a resposta das vias aéreas a um broncodilatador. Métodos: Estudo transversal com 38 crianças e adolescentes com FC acompanhados no Ambulatório de FC do Hospital São Lucas, em Porto Alegre (RS). Após a determinação de Rint, os pacientes foram submetidos à espirometria. Para a avaliação da resposta ao broncodilatador, as medições foram repetidas após o uso de salbutamol inalatório. Resultados: Houve uma forte correlação entre o inverso de Rint e VEF1 (r = 0,8; p < 0,001) e moderadas correlações entre o inverso de Rint e FEF25-75% (r = 0,74; p < 0,001) e entre o inverso de Rint e índice de massa corpórea (r = 0,62; p < 0,001). A curva ROC foi utilizada na comparação da resposta ao broncodilatador determinada por Rint com aquela determinada por valores espirométricos. Para um ponto de corte de −28% para Rint, a área sob a curva foi de 0,75, com uma sensibilidade de 66% e uma especificidade de 82%. Conclusões: Nossos achados indicam que Rint apresenta uma boa correlação com parâmetros espirométricos, embora a técnica Rint não tenha sido suficientemente acurada para substituir a espirometria na avaliação da resposta ao broncodilatador.
Keywords:
Testes de função respiratória; Fibrose cística; Espirometria; Resistência das vias respiratórias.
RESUMO
Objetivo: Medir a resistência de vias aéreas utilizando a técnica de resistência do interruptor (Rint) em pacientes com fibrose cística (FC) e correlacioná-la com parâmetros espirométricos, assim como avaliar a acurácia de Rint para determinar a resposta das vias aéreas a um broncodilatador. Métodos: Estudo transversal com 38 crianças e adolescentes com FC acompanhados no Ambulatório de FC do Hospital São Lucas, em Porto Alegre (RS). Após a determinação de Rint, os pacientes foram submetidos à espirometria. Para a avaliação da resposta ao broncodilatador, as medições foram repetidas após o uso de salbutamol inalatório. Resultados: Houve uma forte correlação entre o inverso de Rint e VEF1 (r = 0,8; p < 0,001) e moderadas correlações entre o inverso de Rint e FEF25-75% (r = 0,74; p < 0,001) e entre o inverso de Rint e índice de massa corpórea (r = 0,62; p < 0,001). A curva ROC foi utilizada na comparação da resposta ao broncodilatador determinada por Rint com aquela determinada por valores espirométricos. Para um ponto de corte de −28% para Rint, a área sob a curva foi de 0,75, com uma sensibilidade de 66% e uma especificidade de 82%. Conclusões: Nossos achados indicam que Rint apresenta uma boa correlação com parâmetros espirométricos, embora a técnica Rint não tenha sido suficientemente acurada para substituir a espirometria na avaliação da resposta ao broncodilatador.
Palavras-chave:
Testes de função respiratória; Fibrose cística; Espirometria; Resistência das vias respiratórias.
IntroduçãoTestes de função pulmonar fazem parte do seguimento de rotina de pacientes com fibrose cística (FC). Especificamente, a espirometria é frequentemente usada para acompanhar a progressão da doença e a resposta ao tratamento, e o VEF1 é o parâmetro mais frequentemente usado. No entanto, a espirometria requer a cooperação ativa dos pacientes, e isso é uma grande limitação, especialmente em crianças pequenas.(1,2)
Tecnologias modernas levaram ao desenvolvimento de novos equipamentos para medir a função pulmonar e, consequentemente, ao desenvolvimento de novos parâmetros de avaliação, tais como a resistência das vias aéreas.(3-5) Recentemente, a técnica de resistência do interruptor (Rint), descrita pela primeira vez em 1927 por Von Neergaard & Wirz,(6) tem sido cada vez mais usada devido à portabilidade e ao baixo custo do novo equipamento e porque testes podem ser facilmente conduzidos utilizando essa técnica. Medidas de resistência são obtidas durante a ventilação espontânea e nenhuma manobra forçada é necessária.(6) A técnica Rint mede a resistência das vias aéreas com base no pressuposto de que a pressão na boca e a pressão nos alvéolos atinjam um equilíbrio instantâneo após uma breve interrupção (de milissegundos, com o fechamento de uma válvula) do fluxo aéreo durante a respiração espontânea. O método presume que há apenas um valor de pressão alveolar. A facilidade de uso da técnica, a portabilidade do equipamento e a possibilidade de correlação entre Rint e os valores espirométricos têm aumentado o interesse pelo método e seu uso em crianças e adolescentes com doença pulmonar.(3,7-14) Muitos pacientes com FC usam broncodilatadores para aliviar seus sintomas ou o fazem antes da fisioterapia, e a medição da resposta ao broncodilatador é parte importante do acompanhamento desses pacientes. Em estudos com pacientes asmáticos, a técnica Rint mostrou-se precisa na medição de tal resposta.(15-19) Os objetivos do presente estudo foram medir a resistência das vias aéreas utilizando a técnica Rint em crianças e adolescentes com FC e determinar se os valores obtidos se correlacionavam com parâmetros espirométricos, bem como avaliar a acurácia de Rint para determinar a resposta das vias aéreas a um broncodilatador.
MétodosEste foi um estudo transversal. Os pacientes eram considerados aptos para inclusão no estudo se tivessem entre 5 e 18 anos de idade e estivessem sendo acompanhados no Ambulatório de Fibrose Cística do Hospital São Lucas da Pontifícia Universidade Católica do Rio Grande do Sul (PUCRS), em Porto Alegre (RS). Todos os diagnósticos de FC haviam sido confirmados por meio de testes de suor ou pelo achado de duas mutações do gene da FC, bem como por meio da avaliação clínica feita pela equipe de atendimento. Os pacientes foram recrutados entre março de 2008 e agosto de 2009. Foram excluídos pacientes com exacerbações pulmonares, pacientes que utilizavam outros antibióticos que não os da terapia de manutenção e pacientes que não conseguiram compreender o teste.
Um aparelho portátil MicroRint® (Micro Medical Ltd., Rochester, Reino Unido) foi usado para a medição de Rint, que foi estimada pelas medidas de fluxo e pressão obtidas imediatamente antes e durante breve oclusão (de 100 ms de duração) das vias aéreas. A interrupção do fluxo aéreo ocorre durante a fase expiratória, em volume corrente. Os dados necessários para calcular Rint foram obtidos por meio de um transdutor de pressão de alta frequência (2.000 Hz), uma válvula de oclusão de fechamento rápido (10 ms) e um pneumotacógrafo. Os resultados eram exibidos em um mostrador conectado a uma impressora. A pressão durante a oclusão foi estimada por retroextrapolação linear a partir de um ponto em que a pressão havia se estabilizado e atingido um platô.
Por higiene e para que a saliva não entrasse no pneumotacógrafo, as medições foram feitas utilizando um filtro Rint descartável disponível comercialmente (Micro Medical Ltd.), conforme recomendado.
As medições foram feitas no Ambulatório de Fibrose Cística do Hospital São Lucas da PUCRS, no dia da consulta de acompanhamento. Os indivíduos selecionados para inclusão no estudo e seus pais ou responsáveis foram informados sobre o teste e assinaram o termo de consentimento livre e esclarecido. As medições foram feitas na mesma sala em que as manobras espirométricas foram realizadas.
Inicialmente, a altura e o índice de massa corpórea foram medidos por um nutricionista clínico, com os participantes descalços e vestindo roupas leves. Uma balança (Filizola, São Paulo, Brasil) e um estadiômetro foram usados. A idade foi calculada de acordo com a data na certidão de nascimento. Os pacientes deveriam ficar em repouso por pelo menos 10 min.
Antes do teste, os pacientes foram informados de que haveria ruídos devido ao fechamento da válvula; solicitou-se que permanecessem confortavelmente sentados e que mantivessem ventilação espontânea e tranquila. Quando não havia mais dúvidas sobre a execução do teste, um clipe nasal era colocado e os pacientes eram orientados a fechar os lábios ao redor do bocal descartável (2,5 cm de diâmetro) e a posicionar a língua embaixo do bocal para que não houvesse obstrução do fluxo aéreo. A face e o queixo eram apoiados pela mão do investigador para que não houvesse perda de energia e redução do efeito da complacência das vias aéreas superiores. A cabeça era mantida em posição neutra.
Antes de iniciar o teste, o investigador demonstrava a manobra para esclarecer dúvidas e para que os pacientes se familiarizassem com ela. Dez interrupções do fluxo aéreo foram feitas sequencialmente em PFE não forçado, em dez ciclos respiratórios aleatórios. Após o teste, os valores de Rint e suas medianas foram impressos. O processo era considerado bem-sucedido se pelo menos cinco medidas apropriadas fossem obtidas e se o coeficiente de variação dessas medidas fosse ≤20%. Em situações em que o coeficiente de variação era > 20%, as medidas extremas eram excluídas; se houvesse menos de cinco medidas restantes, o teste era considerado um insucesso e era, portanto, excluído. As medidas foram feitas em frequência aleatória, determinada automaticamente (ou seja, independente do investigador). Embora os pacientes pudessem ouvir a válvula se fechando, não eram capazes de saber quando a medição era feita.
Durante as medições, vazamentos em volta do bocal, movimentos de pescoço, fechamento das pregas vocais, padrões respiratórios irregulares, movimentos durante o fechamento da válvula, deglutição e espirros foram evitados. Caso algum desses ocorresse, a medida obtida era rejeitada. Os valores de Rint foram normalizados para escores Z, de acordo com equações de referência locais.(3)
Após a determinação da resistência das vias aéreas, os pacientes eram submetidos à espirometria, realizada como de costume no acompanhamento ambulatorial. Todos os testes espirométricos foram feitos pelo mesmo médico residente, previamente treinado, com um espirômetro Koko (PDS Instrumentation Inc., Louisville, CO, EUA). As medidas espirométricas e de Rint foram feitas novamente 20 min após o uso de um broncodilatador inalatório (salbutamol, 400 µg).
O estudo foi aprovado pelo Comitê de Ética em Pesquisa do Hospital São Lucas da PUCRS.
As variáveis com distribuição normal foram expressas na forma de médias e desvios-padrão, ao passo que as variáveis que não apresentaram distribuição normal foram expressas na forma de medianas e intervalos interquartis (II). O teste de correlação de Pearson foi usado para avaliar as correlações. Para comparar os valores de Rint com os valores espirométricos no que tangia à resposta ao broncodilatador, usamos uma curva ROC, e os pontos de cortes foram calculados por meio do índice de Youden. Os dados foram analisados por meio do programa Statistical Package for the Social Sciences, versão 14.0 (SPSS Inc., Chicago, IL, EUA).
Considerando erro tipo I de 0,05, poder de 90% e coeficiente de correlação de 0,5 entre Rint e VEF1 clinicamente significante, estimamos que era necessária uma amostra de 38 pacientes.(20)
ResultadosEntre março de 2008 e agosto de 2009, 38 pacientes foram avaliados. A média de idade dos pacientes estudados foi de 10,79 anos, com predominância do sexo masculino (57,89%). A média de VEF1, em porcentagem do previsto (VEF1%), foi de 82,82%, indicando comprometimento leve da função pulmonar; a mediana do escore Z para Rint foi de 0,29 (II: −0,32 a 0,93), indicando Rint levemente aumentada (Tabelas 1 e 2).

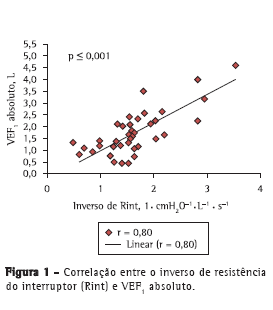
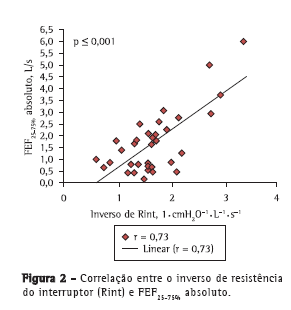
As correlações entre as variáveis espirométricas (VEF1 absoluto, VEF1%, FEF25-75% absoluto e FEF25-75% em porcentagem do previsto) e os valores de Rint foram determinadas por meio de correlações absolutas e inversas, e também por meio de escores Z. Houve forte correlação entre o inverso de Rint (que é uma medida de condutância das vias aéreas) e VEF1 (r = 0,80; p < 0,001), bem como entre o inverso de Rint e FEF25-75% (r = 0,73; p < 0,001); houve também fraca correlação entre o inverso de Rint e VEF1% (r = 0,37; p < 0,001; Figuras 1 e 2). Além disso, houve correlação entre o inverso de Rint e o índice de massa corpórea (r = 0,62; p < 0,001).
A curva ROC foi utilizada na comparação da resposta ao broncodilatador determinada por Rint com aquela determinada por valores espirométricos. A área sob a curva foi de 0,75 e, usando o índice de Youden, escolhemos um ponto de corte de −28%, com sensibilidade de 66% e especificidade de 82%, para estimar uma resposta ao broncodilatador de 12%, conforme medido pela espirometria. Dessa forma, dentre os pacientes nos quais a espirometria revelou resposta ao broncodilatador, 66% foram identificados por meio da técnica Rint, sendo que 34% dos resultados foram falso-negativos; dentre os pacientes nos quais a espirometria não revelou resposta ao broncodilatador, 82% foram identificados por meio da técnica Rint, sendo que 18% dos resultados foram falso-positivos (Figura 3).
 Discussão
DiscussãoNo presente estudo, Rint foi avaliada em uma população de indivíduos com FC acompanhados no Ambulatório de Fibrose Cística do Hospital São Lucas da PUCRS, um centro de referência relativamente novo para o tratamento da doença, inaugurado em 2004. O centro oferece tratamento ambulatorial para jovens com comprometimento leve da função pulmonar. Devemos ressaltar que as características da população que estudamos foram similares às da população com FC nos Estados Unidos, onde a maior parte dos pacientes com FC apresentou média de VEF1 de 76,1% do predito (os valores sendo normais até a idade de 6 anos), 51,7% dos pacientes eram do sexo masculino e 53,7% eram menores de 18 anos de idade.(21)
Em nossa amostra, encontramos valores de Rint discretamente aumentados se comparados com dados de referência locais.(3) No presente estudo, analisamos as correlações entre os principais parâmetros espirométricos e Rint. Também propusemos um ponto de corte de Rint para determinar a resposta ao broncodilatador e o comparamos com dados bem fundamentados a respeito da variação do VEF1. Encontramos correlação significativa entre Rint e VEF1 absoluto. Além disso, a correlação entre o inverso de Rint e VEF1 mostrou-se ainda mais forte, o que se deve provavelmente ao fato de ambos serem dependentes do fluxo. No entanto, após a normalização dos dados, não encontramos correlação significativa entre os dois, o que sugere que Rint e VEF1 refletem diferentes aspectos da função pulmonar.
Nossos achados são semelhantes àqueles relatados em um estudo que avaliou crianças e adolescentes com FC.(17) Tal estudo demonstrou correlações moderadas entre o inverso de Rint e VEF1, bem como entre CVF e FEF25-75%. No entanto, não se observou resposta ao broncodilatador quando a técnica Rint foi usada.(17) Além disso, a análise de dados daquele estudo foi diferente da do presente estudo, no qual foi usada uma curva ROC e foram avaliados vários pontos de corte para a resposta ao broncodilatador, o ponto de corte de Rint de −28% tendo sido considerado o melhor para determinar a resposta ao broncodilatador. A acurácia do método foi considerada razoável, com sensibilidade de 66% e especificidade de 82%. No entanto, os valores espirométricos não podem ser ignorados, uma vez que 34% dos resultados podem ser falso-negativos quando a resposta ao broncodilatador é avaliada por meio da técnica Rint. Um estudo recente demonstrou que em pacientes adultos nos quais a espirometria mostrou uma resposta ao broncodilatador a pletismografia também revelou diminuição de Rint e da resistência das vias aéreas, sem diferença significativa entre os valores.(22)
Uma limitação do presente estudo é que a maioria dos pacientes apresentou comprometimento leve da função pulmonar, o que significa que nossos achados não devem ser extrapolados para pacientes com doença mais grave. Isso está de acordo com os resultados de Gritti & Barreto,(22) que relataram que a concordância entre Rint e a resistência das vias aéreas medida por pletismografia era melhor em pacientes com comprometimento leve da função pulmonar. Além disso, um grupo de autores(23) demonstrou que a técnica Rint tende a subestimar a resistência das vias aéreas em crianças obstruídas que apresentam asma e naquelas que apresentam FC, e que essa tendência parece aumentar de acordo com a severidade da obstrução das vias aéreas.
Concluímos que Rint apresenta boa correlação com parâmetros espirométricos e razoável acurácia para avaliar a resposta ao broncodilatador em pacientes com comprometimento leve da função pulmonar. Uma vez que o equipamento usado para a técnica Rint tem baixo custo, é portátil e é fácil de usar, são necessários mais estudos envolvendo um maior número de pacientes para determinar se Rint pode ser usada como uma variável de desfecho em estudos de seguimento e ensaios terapêuticos.
Referências1. Sociedade Brasileira de Pneumologia e Tisiologia. Diretrizes para Testes de Função Pulmonar. J Pneumol. 2002;28(3):S1-S238
2. Ramsey BW, Boat TF. Outcome measures for clinical trials in cystic fibrosis. Summary of a Cystic Fibrosis Foundation consensus conference. J Pediatr. 1994;124(2):177-92. http://dx.doi.org/10.1016/S0022-3476(94)70301-9
3. Rech VV, Vidal PC, Melo Júnior HT, Stein RT, Pitrez PM, Jones MH. Airway resistance in children measured using the interrupter technique: reference values. J Bras Pneumol. 2008;34(10):796-803. PMid:19009212.
4. Sly PD, Lombardi E. Measurement of lung function in preschool children using the interrupter technique. Thorax. 2003;58(9):742-4. PMid:12947127. PMCid:1746798. http://dx.doi.org/10.1136/thorax.58.9.742
5. Beydon N. Interrupter resistance: what's feasible? Paediatr Respir Rev. 2006;7 Suppl 1:S5-7. PMid:16798594. http://dx.doi.org/10.1016/j.prrv.2006.04.022
6. Neergaard KV, Wirz K. Die Messung der Strömungswiderstände in den Atemwege des Menschen, insbesondere bei Asthma und Emphysema. Z Klin Med. 1927;105:21-7.
7. Phagoo SB, Watson RA, Silverman M, Pride NB. Comparison of four methods of assessing airflow resistance before and after induced airway narrowing in normal subjects. J Appl Physiol. 1995;79(2):518-25. PMid:7592212.
8. Kessler V, Mols G, Bernhard H, Haberthür C, Guttmann J. Interrupter airway and tissue resistance: errors caused by valve properties and respiratory system compliance. J Appl Physiol. 1999;87(4):1546-54. PMid:10517790.
9. McKenzie SA, Chan E, Dundas I, Bridge PD, Pao CS, Mylonopoulou M, et al. Airway resistance measured by the interrupter technique: normative data for 2-10 year olds of three ethnicities. Arch Dis Child. 2002;87(3):248-51. PMid:12193444. PMCid:1719236. http://dx.doi.org/10.1136/adc.87.3.248
10. Carter ER, Stecenko AA, Pollock BH, Jaeger MJ. Evaluation of the interrupter technique for the use of assessing airway obstruction in children. Pediatr Pulmonol. 1994;17(4):211-7. PMid:8208590. http://dx.doi.org/10.1002/ppul.1950170402
11. Hadjikoumi I, Hassan A, Milner AD. Effects of respiratory timing and cheek support on resistance measurements, before and after bronchodilation in asthmatic children using the interrupter technique. Pediatr Pulmonol. 2003;36(6):495-501. PMid:14618641. http://dx.doi.org/10.1002/ppul.10384
12. Beydon N, Amsallem F, Bellet M, Boulé M, Chaussain M, Denjean A, et al. Pulmonary function tests in preschool children with cystic fibrosis. Am J Respir Crit Care Med. 2002;166(8):1099-104. PMid:12379554. http://dx.doi.org/10.1164/rccm.200205-421OC
13. Beydon N, Amsallem F, Bellet M, Boule M, Chaussain M, Denjean A, et al. Pre/postbronchodilator interrupter resistance values in healthy young children. Am J Respir Crit Care Med. 2002;165(10):1388-94. PMid:12016101. http://dx.doi.org/10.1164/rccm.2011082
14. Beydon N, Pin I, Matran R, Chaussain M, Boulé M, Alain B, et al. Pulmonary function tests in preschool children with asthma. Am J Respir Crit Care Med. 2003;168(6):640-4. PMid:12869361. http://dx.doi.org/10.1164/rccm.200303-449OC
15. Bridge PD, Lee H, Silverman M. A portable device based on the interrupter technique to measure bronchodilator response in schoolchildren. Eur Respir J. 1996;9(7):1368-73. PMid:8836645. http://dx.doi.org/10.1183/09031936.96.09071368
16. Phagoo SB, Wilson NM, Silverman M. Evaluation of a new interrupter device for measuring bronchial responsiveness and the response to bronchodilator in 3 year old children. Eur Respir J. 1996;9(7):1374-80. PMid:8836646. http://dx.doi.org/10.1183/09031936.96.09071374
17. Davies PL, Doull IJ, Child F. The interrupter technique to assess airway responsiveness in children with cystic fibrosis. Pediatr Pulmonol. 2007;42(1):23-8. PMid:17106902. http://dx.doi.org/10.1002/ppul.20523
18. Black J, Baxter-Jones AD, Gordon J, Findlay AL, Helms PJ. Assessment of airway function in young children with asthma: comparison of spirometry, interrupter technique, and tidal flow by inductance plethysmography. Pediatr Pulmonol. 2004;37(6):548-53. PMid:15114556. http://dx.doi.org/10.1002/ppul.20046
19. Kannisto S, Vanninen E, Remes K, Korppi M. Interrupter technique for evaluation of exercise-induced bronchospasm in children. Pediatr Pulmonol. 1999;27(3):203-7. http://dx.doi.org/10.1002/(SICI)1099-0496(199903)27:3%3C203::AID-PPUL9%3E3.0.CO;2-G
20. Hulley SB, Duncan MS, Schmidt MI, Duncan BB, editors. Delineando a pesquisa clínica uma abordagem epidemiológica. Porto Alegre: Artmed; 2008.
21. Cystic Fibrosis Foundation [homepage on the Internet]. Bethesda: Cystic Fibrosis Foundation [cited 2010 Mar 4]. Annual Data Report 2008. [Adobe Acrobat document, 16p.]. Available from: http://www.cff.org/UploadedFiles/aboutCFFoundation/AnnualReport/2008-Annual-Report.pdf
22. Gritti LA, Barreto SS. A new approach to the determination of airway resistance: interrupter technique vs. plethysmography. J Bras Pneumol. 2011;37(1):61-8. PMid:21390433. http://dx.doi.org/10.1590/S1806-37132011000100010
23. Oswald-Mammosser M, Charloux A, Donato L, Albrech C, Speich JP, Lampert E, et al. Interrupter technique versus plethysmography for measurement of respiratory resistance in children with asthma or cystic fibrosis. Pediatr Pulmonol. 2000;29(3):213-20. http://dx.doi.org/10.1002/(SICI)1099-0496(200003)29:3%3C213::AID-PPUL10%3E3.0.CO;2-N
* Trabalho realizado no Programa de Pós-Graduação em Saúde da Criança e do Adolescente, Universidade Federal do Rio Grande do Sul, Porto Alegre (RS) Brasil.
Endereço para correspondência: Alessandra Rocha. Rua Lilia Russovski Tessler, 130, Protásio Alves, CEP 91260-250, Porto Alegre, RS, Brasil.
Tel. 55 51 9275-9490. E-mail: pilates.ale@gmail.com
Apoio financeiro: Este estudo recebeu apoio financeiro do Conselho Nacional de Desenvolvimento Científico e Tecnológico (CNPq).
Recebido para publicação em 25/7/2011. Aprovado, após revisão, em 26/12/2011.
Sobre os autoresAlessandra Rocha
Pós-Graduanda. Programa de Pós-Graduação em Saúde da Criança e do Adolescente, Universidade Federal do Rio Grande do Sul, Porto Alegre (RS) Brasil.
Márcio Vinicius Fagundes Donadio
Professor. Faculdade de Enfermagem, Nutrição e Fisioterapia da Pontifícia Universidade Católica do Rio Grande do Sul - PUCRS - Porto Alegre (RS) Brasil.
Dariana Vale de Ávila
Graduanda. Pontifícia Universidade Católica do Rio Grande do Sul - PUCRS - Porto Alegre (RS) Brasil.
Patricia Xavier Hommerding
Professora. Centro Universitário Franciscano - UNIFRA - Santa Maria, (RS) Brasil.
Paulo José Cauduro Marostica
Professor. Faculdade de Medicina da Universidade Federal do Rio Grande do Sul; e Coordenador de Grupo. Assistência para Pacientes com Fibrose Cística, Hospital São Lucas, Pontifícia Universidade Católica do Rio Grande do Sul - PUCRS - Porto Alegre (RS) Brasil.








