ABSTRACT
In this study, we analyzed the number of TB cases in an emergency room (ER) and the susceptibility profile of Mycobacterium tuberculosis strains. Patients were selected from among those treated at the Hospital das Clínicas, in the city of Belo Horizonte, Brazil. Between 2002 and 2005, 240 TB patients were identified. Of those, 117 patients (48.7%) were diagnosed in the ER, 72 (61.5%) presenting positive sputum smear microscopy. Drug susceptibility testing was carried out in 90 strains, of which 80 (89%) were sensitive, 9 (10%) were resistant, and 1 (1%) was multidrug resistant. The incidence of positive smear sputum microscopy and resistant TB strains was high, which calls for the immediate adoption of TB control measures in the ER.
Keywords:
Tuberculosis; Disease transmission, infectious; Drug resistance.
RESUMO
Neste trabalho, analisamos o número de casos de TB em um pronto-atendimento (PA) e o perfil de sensibilidade das cepas de Mycobacterium tuberculosis. Pacientes atendidos no Hospital das Clínicas, em Belo Horizonte (MG), foram selecionados. Entre 2002 e 2005, 240 pacientes com TB foram identificados. Destes, 117 (48,7%) foram diagnosticados no PA, 72 (61,5%) com baciloscopia positiva. Testes de sensibilidade foram realizados em 90 cepas, sendo 80 (89%) sensíveis, 9 (10%) resistentes e 1 (1%) multirresistente. A incidência de baciloscopia positiva e de TB resistente foi elevada, o que demanda uma adoção urgente de medidas de controle de TB no PA.
Palavras-chave:
Tuberculose; Transmissão de doença infecciosa; Resistência a medicamentos.
A identificação de pacientes sintomáticos respiratórios em unidades de emergência ou pronto-atendimento (PA) tem sido uma estratégia adotada em hospitais em países desenvolvidos, assim como em hospitais de referência para doenças infecciosas no Brasil, objetivando identificar pacientes com TB.(1,2)
A TB diagnosticada em PAs de hospitais mostra a deficiência das unidades de saúde primária em detectar precocemente esses casos na comunidade ou a preferência dos pacientes pelo atendimento nestes locais. Isto ocorre, principalmente, devido à baixa implantação dos Programas da Saúde da Família nas regiões metropolitanas, dificuldade de acesso dos pacientes a esses serviços, preferência dos pacientes por tal atendimento e/ou busca tardia de auxílio médico, assim como à existência de quadros clínicos mais graves associados a comorbidades (pacientes transplantados, portadores de HIV/AIDS e pacientes com insuficiência renal crônica, diabetes mellitus insulino-dependente e/ou alcoolismo). Outros fatores importantes no retardo diagnóstico e no aumento da transmissão nosocomial é o despreparo dos profissionais em detectar pacientes sintomáticos respiratórios, além de não haver uma adequada estrutura física para o isolamento respiratório desses pacientes suspeitos de TB pulmonar em unidades hospitalares de países em desenvolvimento.(3,4)
Nos Estados Unidos da América do Norte, com o ressurgimento da TB na década de 80 e início da década de 90, vários surtos de TB nosocomial e de doença em profissionais de saúde foram descritas. Nos anos subsequentes, foi priorizada em hospitais e em prisões a adoção de medidas administrativas e de engenharia no controle de infecção por Mycobacterium tuberculosis, tais como o treinamento de profissionais de saúde na realização de triagem e a detecção precoce de pacientes sintomáticos respiratórios e seu decorrente isolamento em ambientes com pressão negativa. Tais medidas mostraram-se custo-efetivas no controle da transmissão hospitalar da TB.(5)
Recentemente, em um inquérito de resistência aos fármacos anti-TB envolvendo 595 pacientes atendidos em seis hospitais no estado do Rio de Janeiro entre 2004 e 2006, observou-se uma elevada prevalência de TB multirresistente (TBMR) primária (3,9%) entre 433 pacientes sem histórico de tratamentos anteriores.(6) Tais dados sinalizam para a necessidade urgente em nosso meio da implantação de estratégias para se evitar a transmissão da TB em hospitais. Em 2005, alguns autores discutiram a dificuldade da implantação de procedimentos de triagem em pronto-socorros de hospitais gerais em São Paulo, sendo necessária a identificação de outros modelos, como a vigilância sindrômica de doenças respiratórias ou outras formas de educação continuada.(7)
O fluxo de entrada dos pacientes do Hospital das Clínicas da Universidade Federal de Minas Gerais (HC-UFMG) se faz principalmente pelo PA. No período do estudo, foram atendidos 3.400 pacientes em média por mês e 240 pacientes por dia no PA (6 salas de atendimento, 55 leitos de curta permanência, podendo chegar até 70). Não havia isolamento respiratório, busca ativa de sintomáticos respiratórios, orientação padronizada aos profissionais de saúde sobre a solicitação de baciloscopia e/ou cultura para micobactérias, uso de máscaras cirúrgicas pelos pacientes suspeitos, uso de máscaras especiais pelos profissionais de saúde ou solicitação de sorologia anti-HIV para pacientes suspeitos de TB pulmonar. Assim, o objetivo deste estudo foi avaliar o número de casos de TB, confirmados pela bacteriologia, que entraram pelo PA do HC-UFMG, a sensibilidade das cepas de M. tuberculosis isoladas desses pacientes e as medidas de controle de TB utilizadas.
O presente estudo foi realizado no período de janeiro de 2002 a dezembro de 2005 no PA do HC-UFMG. Os pacientes foram selecionados a partir dos resultados bacteriológicos positivos registrados no Livro de Registro do Laboratório de Micobactérias do HC-UFMG. A baciloscopia foi realizada pelas técnicas de Ziehl-Neelsen e fluorescência, a cultura em meio de Löwenstein-Jensen, e a identificação da espécie por métodos bioquímicos.(8)
O teste de sensibilidade para rifampicina, isoniazida, pirazinamida, estreptomicina, etambutol e etionamida foi realizado no Centro de Referência do Estado de Minas Gerais, Fundação Ezequiel Dias, utilizando o método de proporções em meio de Löwenstein-Jensen.(8)
Foi definido como TBMR as cepas de M. tuberculosis resistentes à rifampicina e isoniazida, como descrito na literatura internacional.(9)
Este trabalho foi aprovado pelo Comitê de Ética da Universidade Federal de Minas Gerais, número 162/01.
Dos 297 pacientes identificados no livro do Laboratório de Micobactérias, 240 isolamentos (81%) eram M. tuberculosis, 46 (15,5%) eram micobactérias não-tuberculosas (MNT) e 11 (3,5%) não continham informações mínimas para a análise. Entre os 46 pacientes com MNT, 6 (13%) apresentavam baciloscopia positiva. Entre os 240 pacientes portadores do M. tuberculosis, 117 (48,7%) foram atendidos no PA e 123 (51,2%) nos ambulatórios do HC. Das 117 cepas do M. tuberculosis dos pacientes atendidos no PA, o teste de sensibilidade foi realizado em 90 (77%), sendo que 80 isolados do M. tuberculosis (89%) eram sensíveis aos medicamentos testados, 9 (10%) eram resistentes a alguns fármacos (4 isolados resistentes à isoniazida; 3 a estreptomicina e isoniazida; e 2 a isoniazida e pirazinamida) e 1 (1,1%) foi classificado como TBMR (resistente a rifampicina, isoniazida, estreptomicina e etambutol). Dos 117 pacientes atendidos no PA, baciloscopia positiva foi observada em 72 (61,5%), sendo que 10 (14%) albergavam cepas resistentes (Tabela 1).
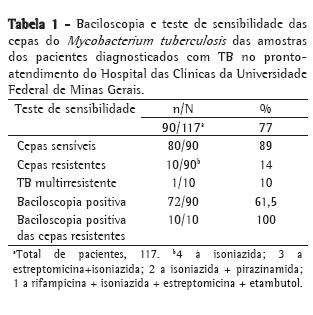
No presente estudo, observou-se que a maioria dos pacientes portadores de infecção por micobactérias albergava o M. tuberculosis (80%), similar ao descrito por outros autores.(1,3) Entre os pacientes que tiveram diagnóstico bacteriológico, 48,7% foram atendidos no PA, sendo 61,5% bacilíferos e 14% portadores de cepas resistentes. No período do estudo, não tinham sido adotadas as medidas administrativas e/ou de engenharia propostas pelo Ministério da Saúde no final de 2004.(2) Em nosso meio, são escassas as análises acerca da adoção de tais medidas de controle de TB em hospitais, apesar dos hospitais consistirem na porta de entrada de 30-40% dos casos de TB notificados nas grandes metrópoles.(10) A Assessoria de Pneumologia Sanitária do Estado do Rio de Janeiro relatou que a grande maioria dos casos de óbitos associados à TB e TB/HIV ocorreu em hospitais na cidade do Rio de Janeiro, em locais sem ações coordenadas de controle de TB e TB/HIV.(4) Este cenário reflete a baixa prioridade dada pelos formuladores de políticas públicas em países em desenvolvimento no controle de TB em nível hospitalar.
A partir da década de 50, com a vantagem do tratamento ambulatorial em relação à hospitalização para o tratamento da doença, priorizou-se o fechamento de sanatórios onde estes pacientes eram tratados. Apenas recentemente, com os surtos de TBMR e de TB extensivamente resistente ocorridos em nível hospitalar em países do leste europeu e na África do Sul, tornou-se consenso que, tanto nos países desenvolvidos como nos países em desenvolvimento, o controle da TB em nível hospitalar deveria ser de elevada prioridade.(11)
Vários estudos têm descrito a transmissão da TB em unidades de saúde, principalmente em hospitais de alta complexidade e que prestam atendimento a pacientes infectados pelo HIV.(6,12-15) Um inquérito realizado em hospitais públicos e privados de sete grandes cidades da Ásia e do norte da África demonstrou que estes hospitais não faziam tratamento ambulatorial nos moldes preconizados pelos programas de TB locais, exceto em Bangkok. O tratamento oferecido não era sempre gratuito, um grande número de hospitais nunca notificou os casos de TB, não se faziam regimes padronizados e a evolução e o desfecho dos casos eram desconhecidos.(3)
Uma das limitações do nosso estudo reside no fato de desconhecermos o número de pacientes sintomáticos respiratórios atendidos e a proporção de bacilíferos atendidos no PA no período. Em uma análise realizada em 2006 no HC-UFMG, observou-se que o percentual de permanência dos pacientes em observação no PA foi de 33,2% para aqueles com menos de 24 h; 53,5% entre 1 e 5 dias; e 13,5% por mais de 5 dias. Neste período, os pacientes sintomáticos respiratórios não foram identificados e nem submetidos a isolamento respiratório, mantendo-se a elevada taxa de exposição do paciente com TB pulmonar ativa a profissionais de saúde e a outros pacientes confinados no mesmo ambiente, usualmente imunodeprimidos e com maior risco de adquirir infecção por M. tuberculosis.(1,16) Conforme relatado por outros autores, quando a equipe de saúde não tem conhecimento sobre os casos de TB do hospital e/ou os gestores desconhecem a prevalência de TB sensível e TB resistente nos hospitais que dirigem, torna-se difícil à implementação de modificações necessárias para a descoberta precoce da doença e a utilização de medidas de proteção individual, aumentando sobremaneira o risco de infecção por M. tuberculosis.(17,18)
Após a divulgação dos dados do presente estudo, o corpo clínico do HC-UFMG iniciou medidas administrativas visando o controle da TB, como a identificação sindrômica da TB, novas maneiras de informar os dados, formas de treinamento e sensibilização dos profissionais, conforme proposto por outros autores.(9,16,18,19) A partir de julho de 2007, após a realização de um treinamento de profissionais de saúde e técnicos de laboratório, o resultado das baciloscopias do PA e dos pacientes internados passou a ser liberado no máximo em 4 h, conforme proposto pela Organização Mundial de Saúde, e seguido pela maioria dos autores.(9-19)
Outro dado relevante observado em nosso estudo foi a elevada ocorrência de TB resistente (15,3%), similar ao descrito em outras séries que analisaram o perfil de resistência em pacientes atendidos em hospitais e prisões.(6,9,12,14,15,17) Tais dados sinalizam para a urgente necessidade de que, em grandes metrópoles e em hospitais de nível terciário que atendam pacientes sob suspeita de TB com ou sem outras comorbidades, sejam disponibilizados métodos rápidos de diagnóstico de TB sensível e TB resistente. A maioria dos hospitais gerais não dispõe de meios de cultura para micobactérias e menos ainda de testes de sensibilidade para medicamentos anti-TB. A prioridade dada nesses locais é a realização de testes de sensibilidade às drogas para germes piogênicos, sob controle das Comissões de Infecção Hospitalar, que usualmente não realizam atividades de vigilância de TB.
AgradecimentosAgradecemos aos funcionários do Laboratório de Micobactérias do HC-UFMG, Roberto Silva, Delma Pereira, Adão Damasceno e Terezinha Nogueira de Souza a contribuição técnica.
Referências 1. White VL, Moore-Gillon J. Resource implications of patients with multidrug resistant tuberculosis. Thorax. 2000;55(11):962-3.
2. Sociedade Brasileira de Pneumologia e Tisiologia. II Diretrizes Brasileiras para Tuberculose. J Bras Pneumol. 2004;30(Suppl 1):S21-S56.
3. Chiang CY, Trébucq A, Billo N, Khortwong P, Elmoghazy E, Begum V, et al. A survey of TB services in hospitals in seven large cities in Asia and North Africa. Int J Tuberc Lung Dis. 2007;11(7):739-46.
4. Brito RC, Carvalho RM, Siqueira-Batista R, Bethlem EP, Beivlaqua AA, Kritski AL, et al. Recomendações da Assessoria de Pneumologia Sanitária do Estado do Rio de Janeiro para controle de tuberculose em hospitais gerais. Pulmão RJ. 2003;12(3):169-73.
5. Leonard MK, Egan KB, Kourbatova E, White N, Parrott P, Del Rio C, et al. Increased efficiency in evaluating patients with suspected tuberculosis by use of a dedicated airborne infection isolation unit. Am J Infect Control. 2006;34(2):69-72.
6. Brito RC. Resistência aos fármacos antituberculose em cepas de Mycobacterium Tuberculosis isoladas de pacientes atendidos em seis hospitais da região metropolitana do Estado do Rio de Janeiro, Brasil [thesis]. Rio de Janeiro: Universidade Federal do Rio de Janeiro; 2008.
7. Resende MR, Sinkoc VM, Garcia MT, Moraes EO, Kritski AL, Papaiordanou PM. Indicators related to delays in diagnosis and in implementation of measures to control airborne infection among patients with pulmonary tuberculosis in a tertiary-care hospital. J Bras Pneumol. 2005;31(3): 225-30.
8. Brasil. Ministério da Saúde. Fundação Nacional de Saúde; Centro de Referência Prof. Hélio Fraga. Manual de bacteriologia da tuberculose. 2a ed. Rio de Janeiro; 1994.
9. Jensen PA, Lambert LA, Iademarco MF, Ridzon R; CDC. Guidelines for preventing the transmission of mycobacterium tuberculosis in health-care setting, 2005. MMWR Recomm Rep. 2005;54(RR-17):1-141.
10. Lucca ME. Análise epidemiológica da tuberculose e co-infecção HIV/TB em Ribeirão Preto-SP, de 1998-2006 [dissertation]. São Paulo: Universidade de São Paulo; 2008.
11. Stop TB Partnership (World Health Organization). The global MDR-TB & XDR-TB response plan, 2007-2008. Geneva: World Health Organization, Stop TB Partnership; 2007.
12. Basu S, Andrews JR, Poolman EM, Gandhi NR, Shah NS, Moll A, et al. Prevention of nosocomial transmission of extensively drug-resistant tuberculosis in rural South African district hospitals: an epidemiological modelling study. Lancet. 2007;370(9597):1500-7.
13. Gonçalves ML. Transmissão nosocomial da tuberculose: diminuindo o risco. Bol Pneumol Sanit. 2001;9(2):21-26.
14. Lourenço MC, Silva MG, Fonseca LS. Tuberculose multi-resistente entre pacientes do sanatório penal masculino do Estado do Rio de Janeiro. Brazil J Microbiol. 2000;31(1):17-9.
15. Ruddy M, Balabanova Y, Graham C, Fedorin I, Malomanova N, Elisarova E, et al. Rates of drug resistance and risk factor analysis in civilian and prison patients with tuberculosis in Samara Region, Russia. Thorax. 2005;60(2):130-5.
16. Tokars JI, McKinley GF, Otten J, Woodley C, Sordillo EM, Caldwell J, et al. Use and Efficacy of Tuberculosis Infection Control Practices at Hospitals With Previous Outbreaks of Multidrug-Resistant Tuberculosis. Infect Control Hosp Epidemiol. 2001;22(7):449-55.
17. Guidelines for preventing the transmission of Mycobacterium tuberculosis in health-care facilities, 1994. Centers for Disease Control and Prevention. MMWR Recomm Rep. 1994;43(RR-13):1-132.
18. Cuhadaroglu C, Erelel M, Tabak L, Kilicaslan Z. Increased risk of tuberculosis in health care workers: a retrospective survey at a teaching hospital in Istanbul, Turkey. BMC Infect Dis. 2002;2:14.
19. Uthaivoravit W, Yanai H, Tappero JW, Limpakarnjanarat K, Srismith R, Mastro TD, et al. Impact of enhanced notification of tuberculosis laboratory results to minimise treatment delay, Chiang Rai Hospital, Northern Thailand. Int J Tuberc Lung Dis. 2003;7(1):46-51.
Sobre os autores
Silvana Spíndola de Miranda
Professora Associada I. Departamento de Clínica Médica, Universidade Federal de Minas Gerais, Belo Horizonte (MG) Brasil.
Ana Rita de Paiva Toledo
Graduanda em Medicina. Universidade Federal de Minas Gerais, Belo Horizonte (MG) Brasil.
Simone Rodrigues Ribeiro
Graduanda em Medicina. Universidade Federal de Minas Gerais, Belo Horizonte (MG) Brasil.
Izabela Magalhães Campos
Graduanda em Medicina. Universidade Federal de Minas Gerais, Belo Horizonte (MG) Brasil.
Petra Maria de Oliveira Duarte Sthur
Graduanda em Medicina. Universidade Federal de Minas Gerais, Belo Horizonte (MG) Brasil.
Afrânio Lineu Kritski
Professor Adjunto de Clinica Médica. Universidade Federal do Rio de Janeiro, Rio de Janeiro (RJ) Brasil.
Trabalho realizado no Hospital das Clínicas, Universidade Federal de Minas Gerais, Belo Horizonte (MG) Brasil.
Endereço para correspondência: Silvana Spíndola de Miranda. Faculdade de Medicina, Departamento de Cínica Médica, Av. Alfredo Balena, 190, 2º andar, Santa Efigênia, CEP 30130-100, Belo Horizonte, MG, Brasil.
Tel 55 31 3248-9599. E-mail: spindola@medicina.ufmg.br
Apoio financeiro: Nenhum.
Recebido para publicação em 10/12/2007. Aprovado, após revisão, em 16/6/2008.




