ABSTRACT
Tuberculosis is a curable disease that can evolve to severe forms, requiring the treatment of the patients in an ICU, especially if there is a delay in the diagnosis or if it affects elderly patients, those on dialysis, or those with HIV infection or other states of immunosuppression, as well as in cases of multidrug resistant disease. Knowledge of the radiological presentation of the cases can help diagnose these severe forms, as can the introduction of new tests, such as the early detection of the etiological agent by PCR and chest CT, which favors the early initiation of treatment. In addition, the use of regimens without isoniazid and rifampin, as well as uncertain enteral absorption and low serum concentrations of antituberculosis drugs, can reduce the efficacy of treatment. For such patients, the prognosis is generally poor and mortality rates are high.
Keywords:
Tuberculosis; Respiratory insufficiency; Respiration, artificial; Hospitalization.
RESUMO
A tuberculose é uma doença curável que pode evoluir para formas graves com necessidade de tratamento dos pacientes em UTI, especialmente se essa não for diagnosticada em tempo ou se afetar pacientes idosos, aqueles em diálise e aqueles com infecção pelo HIV ou outros estados de imunossupressão, assim como nos casos de doença multirresistente. O conhecimento da apresentação radiológica dos casos pode auxiliar no diagnóstico dessas formas graves, assim como a introdução de novos testes, como a detecção rápida do agente por PCR e a TC de tórax, favorecendo o início precoce do tratamento. Além disso, o uso de esquemas sem isoniazida e rifampicina, a absorção entérica incerta e as baixas concentrações séricas das drogas antituberculose podem contribuir para a diminuição da eficácia do tratamento. O prognóstico desses pacientes geralmente é ruim, com elevadas taxas de mortalidade.
Palavras-chave:
Tuberculose; Insuficiência respiratória; Respiração artificial; Hospitalização.
IntroduçãoA tuberculose permanece como um dos principais problemas de saúde pública na maioria dos países do mundo. Estima-se que um terço da população mundial esteja infectado pelo Mycobacterium tuberculosis. O Brasil está em 22º lugar entre os 22 países com maior incidência notificada de tuberculose, apresentando 43 casos/100.000 habitantes em 2010.(1)
Uma grande proporção dos pacientes com tuberculose ainda está sendo hospitalizada, e a mortalidade intra-hospitalar permanece alta, com estimativas variando de 2-12%. Geralmente, esses casos evidenciam as dificuldades de acesso à rede básica de saúde pelo paciente e/ou a baixa capacidade resolutiva dessa rede. Por outro lado, uma parcela dessas internações corresponde a casos mais graves, com uma real necessidade de utilização de recursos hospitalares. Além disso, em muitos desses casos graves, é preciso que o paciente seja admitido em UTI.(2,3)
O objetivo do presente estudo foi fazer uma revisão dos aspectos relacionados à tuberculose em pacientes em UTIs e suas peculiaridades.
MetodologiaFoi realizada uma revisão da literatura, com busca eletrônica nas bases de dados PubMed (Medline) e LILACS (SciELO), utilizando combinações das seguintes palavras-chave: tuberculosis, intensive care unit, respiratory failure, mechanical ventilation, hospitalization, e respiratory distress syndrome. Os critérios de inclusão foram os seguintes: artigos publicados em português, inglês, espanhol, italiano ou francês que apresentassem as combinações de palavras-chave selecionadas, com data de publicação até outubro de 2011, e que fossem acessíveis. Identificamos alguns estudos de pacientes com tuberculose e necessidade de internação em UTI e/ou com insuficiência respiratória aguda; em sua maioria, esses eram séries de casos ou estudos retrospectivos. A Tabela 1 mostra as características resumidas dos principais estudos. Relatos de casos não foram incluídos na tabela.
 Epidemiologia
EpidemiologiaHá algumas décadas, a insuficiência respiratória decorrente de tuberculose era relatada principalmente em casos de tuberculose miliar. Em 1977, foi descrita a primeira série de 16 casos de insuficiência respiratória em pacientes com tuberculose e doença fibrocavitária.(4) A frequência relatada de insuficiência respiratória aguda em pacientes com tuberculose ativa variou de 1,5-5,0%,(4-8) embora a tuberculose pulmonar seja raramente a causa primária dessa intercorrência. Em um estudo retrospectivo nos EUA, das 6.000 admissões em uma UTI médica, em um período de 15 anos, 70% das internações por tuberculose foram devidas à insuficiência respiratória.(9) Em um estudo retrospectivo na Alemanha, foram incluídos 58 pacientes com tuberculose que necessitaram de internação em UTI. Daqueles pacientes, 37,9% necessitaram de ventilação mecânica (VM).(10)
No Brasil, em um estudo sobre as alterações histopatológicas pulmonares encontradas em 3.030 autopsias de pacientes falecidos por insuficiência respiratória aguda, a tuberculose foi diagnosticada como doença de base em 110 casos (3,6%).(11) Em um estudo retrospectivo realizado no estado de São Paulo durante um período de 15 anos, a insuficiência respiratória foi responsável por 5,4% das causas de internação em pacientes com tuberculose.(12) Em outro estudo, também em São Paulo, 6,5% das admissões hospitalares por tuberculose foram decorrentes de insuficiência respiratória aguda, sendo que a internação em UTI foi necessária em 8,5% dos casos.(13) Em uma análise das internações por tuberculose em um hospital universitário de Porto Alegre, RS, foi observado que 16,7% dos 311 casos de tuberculose precisaram de internação em UTI e que 15,4% evoluíram para insuficiência respiratória, com necessidade de VM.(14)
Apresentação clínica, laboratorial e radiológicaOs sintomas mais comumente apresentados na admissão dos pacientes com tuberculose grave são febre, sudorese noturna, emagrecimento e tosse.(10,15) Em apenas um estudo, dispneia foi o sintoma mais frequentemente relatado.(6) A duração média dos sintomas antes da admissão hospitalar foi de cerca de 30 dias, na maioria dos estudos.(5,10,16) A presença de tuberculose extrapulmonar variou de 19-64% dos casos.(6,10,15,16) Comorbidades, especialmente aquelas relacionadas à imunossupressão, como a infecção pelo HIV, são consideradas fatores de risco para a evolução para insuficiência respiratória e necessidade de VM.(15)
Com relação aos achados radiológicos, infiltrados reticulares e consolidação são os padrões mais frequentes,(5,6,10,15,17) sendo que cavitação pode estar presente em 27-50% dos casos.(6,10,16) As Figuras 1 a 4 mostram alguns dos principais padrões radiológicos nesse contexto.
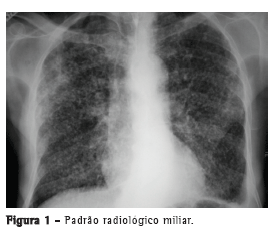
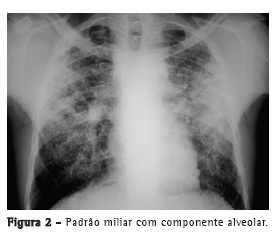
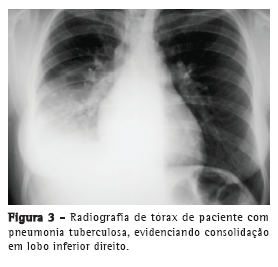
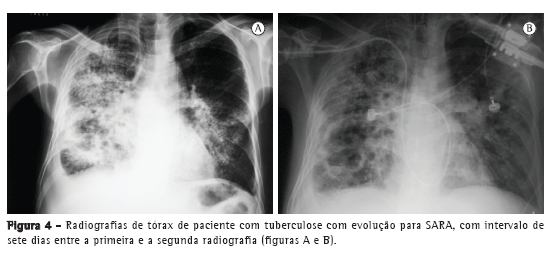
A principal causa de internação em UTI foi a insuficiência respiratória, e o escore Acute Physiology and Chronic Health Evaluation II (APACHE II) variou de 13 a 23 na maioria dos estudos.(5,6,10,15,17) Alguns autores avaliaram os fatores associados ao desenvolvimento de insuficiência respiratória e necessidade de VM. Pneumonia ou sepse por germes gram-negativos, DPOC, história de tratamento irregular para tuberculose e neoplasia foram fatores preditores de insuficiência respiratória.(9) Em uma série de 13 casos, 7 e 6 pacientes, respectivamente, apresentavam tuberculose miliar/disseminada e pneumonia tuberculosa, necessitando cuidados intensivos. Comparados com os pacientes com pneumonia tuberculosa, os pacientes com tuberculose miliar/disseminada foram mais propensos a necessitar VM (18,9% vs. 0,8%; p < 0,0001).(8)
Os achados laboratoriais mais comuns são anemia, leucopenia, leucocitose e hipoalbuminemia.(5,6,10,15) Em um relato de 6 casos de pacientes com tuberculose e insuficiência respiratória aguda, todos os pacientes apresentavam anemia e hipoalbuminemia.(18)
Os pacientes com tuberculose e necessidade de cuidados intensivos podem evoluir para síndrome da angústia respiratória aguda (SARA). A incidência descrita de SARA é variável: 12,1%,(10) 13,4%,(15) 28,1%(5) e, em alguns estudos, até mais de 60%.(6,16) Em uma série de casos com 15 pacientes hospitalizados com tuberculose e insuficiência respiratória, apesar das características clínicas e radiológicas compatíveis com SARA, os achados histopatológicos foram compatíveis com broncopneumonia tuberculosa, sem evidência de SARA.(7) Em um estudo no Brasil, as alterações histopatológicas pulmonares encontradas em autopsias de pacientes que evoluíram a óbito por insuficiência respiratória aguda foram revisadas, e o principal padrão associado com tuberculose foi o dano alveolar difuso.(11)
Dificuldades no diagnósticoAs características clínicas e a radiografia de tórax permanecem como as principais ferramentas para o diagnóstico precoce de tuberculose pulmonar ativa. A cultura para micobactérias demora 6-8 semanas. Assim, o tratamento dos pacientes internados em UTIs raramente poderá ser baseado em resultados de culturas. Além disso, a obtenção de material para a análise de micobactérias pode ser difícil, especialmente em pacientes com tuberculose extrapulmonar e em pacientes em VM cujos parâmetros não permitam a realização de procedimentos diagnósticos, como a broncoscopia.
Apesar da potencial toxicidade do tratamento antituberculose, em pacientes que são internados em UTIs com sintomas de tuberculose, sugere-se que as medicações sejam iniciadas antes do resultado dos exames diagnósticos, visto que o atraso no início do tratamento pode resultar em óbito. Em pacientes imunossuprimidos, o índice de suspeita deve ser ainda maior.(19) A investigação diagnóstica apropriada e o conhecimento das apresentações clínicas e radiológicas da tuberculose grave podem auxiliar no diagnóstico mais precoce e no início mais rápido da terapêutica.
O tempo entre o início dos sintomas e o início do tratamento antituberculose descrito nos estudos foi maior do que 30 dias em 28,8-34,0% dos casos.(6,17) O tempo entre a admissão e o início da terapêutica adequada foi avaliado em apenas um estudo, sendo relatada uma média de 4,3 dias. Naquele estudo retrospectivo, o tempo entre a admissão e o início do tratamento foi menor nos pacientes com tuberculose miliar do que naqueles com pneumonia tuberculosa (2,8 ± 2,5 dias vs. 5,0 ± 7,0 dias; p = 0,048).(16) Pode haver atraso no diagnóstico e, consequentemente, no começo do tratamento pela difícil diferenciação radiológica entre pneumonia tuberculosa e pneumonia bacteriana grave. Considerando essa dificuldade na distinção entre as duas patologias, um estudo avaliou as diferenças nas características clínicas e radiológicas de pacientes com pneumonia grave com e sem tuberculose internados em UTIs. A história de sintomas com duração maior do que duas semanas e a presença de micronódulos ou de padrão cavitário na radiografia de tórax foram significativamente associados com tuberculose pulmonar ativa.(20) Adicionalmente, o padrão miliar na radiografia de tórax também pode ser erroneamente interpretado como insuficiência cardíaca congestiva.(18)
Pelo exposto acima, o papel da radiografia de tórax no diagnóstico clínico da tuberculose pulmonar permanece incerto em pacientes em UTIs, podendo não contribuir tanto quanto o esperado. Em um estudo caso-controle, 89 pacientes com tuberculose pulmonar e um número igual de controles foram avaliados, sendo que o padrão radiológico mais comumente encontrado foi a consolidação, em 61 pacientes (6,5%). Na análise multivariada, a história de tuberculose pulmonar prévia foi associada com a suspeita clínica de tuberculose, mas os padrões radiológicos não foram associados a essa suspeita.(21)
A introdução de novas técnicas, como a detecção rápida por técnicas de PCR, poderia ajudar no diagnóstico e favorecer o início precoce do tratamento.(22) Além disso, a TCAR vem sendo utilizada em situações nas quais a radiografia de tórax não contribui para o diagnóstico de doença em atividade, como nos casos de alterações parenquimatosas mínimas e na diferenciação de lesões antigas fibróticas das lesões características de disseminação broncogênica.(22,23) A TCAR é especialmente útil nos pacientes com baciloscopia negativa, já que pode determinar o início do tratamento antituberculose antes dos resultados da cultura.(24-26)
Aspectos relacionados ao tratamentoO tratamento antituberculose adequado é um importante fator que pode afetar o desfecho do paciente. Uma maior mortalidade é encontrada em pacientes que não recebem um tratamento ótimo que inclua isoniazida e rifampicina.(10) Muitas vezes, pacientes com tuberculose internados em UTIs necessitam de esquemas alternativos (sem isoniazida e rifampicina) para a manutenção do tratamento durante um período de recuperação de hepatotoxicidade. Além disso, em pacientes criticamente doentes, pode haver absorção entérica incerta.(27) Uma baixa concentração sérica de drogas antituberculose tem sido associada com desfechos adversos, como falência do tratamento, recidivas, resistência adquirida e óbito.(28-30) Adicionalmente, níveis séricos baixos de albumina, que são frequentes entre os pacientes com tuberculose internados em UTI, podem prejudicar a absorção de medicamentos e estão associados com concentrações reduzidas de rifampicina e etambutol.(31)
No tratamento da tuberculose, os corticosteroides são usados como adjuvantes, especialmente em formas extrapulmonares da doença, como na tuberculose meníngea e pericárdica. Os corticosteroides agem inibindo a liberação de linfocinas e citocinas, responsáveis pelos sintomas constitucionais e pelo dano tecidual. Além disso, podem permitir que as drogas antituberculose penetrem nos granulomas, desfazendo a formação dos mesmos.(32,33) Estudos sugerem que os corticosteroides podem levar a uma resolução mais rápida dos infiltrados pulmonares e ao fechamento das cavidades, principalmente em pacientes com doença mais grave.(6,10,16,17) Os efeitos benéficos dos corticosteroides no manejo da tuberculose pulmonar com insuficiência respiratória têm sido descritos em vários relatos de casos; entretanto, ainda não foram avaliados em estudos prospectivos, especialmente em ensaios clínicos randomizados. O seu uso geralmente é considerado em pacientes selecionados com formas graves de tuberculose pulmonar, muitas vezes naqueles com evolução para SARA.(6,10,16,17) Apenas um estudo(16) demonstrou uma menor taxa de mortalidade nos pacientes com tuberculose pulmonar e insuficiência respiratória que usaram corticosteroides (OR = 0,54; p = 0,011). Contudo, os dados apresentados não permitem concluir que o uso dessa medicação possa ser útil em pacientes com tuberculose pulmonar, fundamentalmente devido à natureza retrospectiva do estudo.
ComplicaçõesAlém do desenvolvimento de SARA já descrito anteriormente, os pacientes com tuberculose internados em UTIs podem desenvolver outras complicações, tais como pneumonia associada à VM (PAVM), falência de múltiplos órgãos, choque séptico, insuficiência renal aguda, coagulação intravascular disseminada e sangramento digestivo.(5,6,10,15-17) A incidência dessas complicações é extremamente variável entre os estudos. No caso da PAVM, a incidência é de aproximadamente 30% na maioria dos estudos,(5,10,15) atingindo 49,2% em um estudo.(17) Os patógenos mais comumente isolados são Pseudomonas aeruginosa, Acinetobacter baumannii, Acinetobacter spp., Staphylococcus aureus e Stenotrophomonas maltophilia.(10,17)
Mortalidade e fatores prognósticosA mortalidade intra-hospitalar dos pacientes com tuberculose permanece alta, particularmente entre os pacientes que necessitam admissão em UTI. A insuficiência respiratória aguda causada por tuberculose e com necessidade de VM tem sido associada com taxas de mortalidade entre 17,5% e 81,0%.(6,8-10,12,13,15)
Mesmo após a alta hospitalar, a mortalidade mantém-se elevada. Em uma série de casos com 15 pacientes hospitalizados com tuberculose e insuficiência respiratória, a mortalidade foi de 33% na UTI e de 47% nos três meses seguintes à alta hospitalar.(7) Em um estudo de coorte retrospectivo,(15) com seguimento de um ano, a mortalidade após a alta foi de 17,4%, sendo que os óbitos ocorreram, em média, 3,7 meses subsequentes à alta.
Em alguns estudos, têm sido relatados fatores que podem contribuir para a mortalidade entre pacientes com tuberculose criticamente doentes. A doença disseminada, geralmente no contexto de infecção pelo HIV, tem sido reconhecida como um importante fator preditor de óbito. Outros fatores que podem influenciar as taxas de mortalidade são a presença de doença fibrocavitária extensa e de consolidações na radiografia de tórax. Também acarretam uma alta mortalidade SARA, sepse, falência de múltiplos órgãos, insuficiência renal aguda e pneumonia nosocomial.(5,6,8,10) Da mesma forma, o atraso maior que 24 h no início do tratamento pode estar associado com uma maior mortalidade (73,1% vs. 0%; p = 0,033).(17)
Em um estudo retrospectivo, durante um período de 7 anos, 99 pacientes com tuberculose internados em UTI foram avaliados, e os preditores de mortalidade em 30 dias foram identificados. Quatro fatores foram independentemente associados com a mortalidade: tempo entre o início dos sintomas e do tratamento maior que um mês (OR = 3,49; IC95%: 1,20-10,20), número de órgãos com falência (OR = 3,15; IC95%: 1,76-5,76); grande número de lobos pulmonares envolvidos em radiografia de tórax (OR = 1,83; IC95%: 1,12-2,98) e nível de albumina sérica acima de 20 g/L (OR = 3,96; IC95%: 1,04-15,10).(19) Os níveis séricos de albumina e hemoglobina, refletindo o estado nutricional, foram os melhores preditores de sobrevida em estudo com pacientes internados em UTI com tuberculose não miliar e insuficiência respiratória.(34)
Na avaliação prognóstica desses pacientes, o escore APACHE II na admissão da UTI pode subestimar a taxa de mortalidade entre os pacientes com tuberculose e necessidade de VM. A mediana do escore APACHE II foi de 16 em um estudo, valor que geralmente está associado com uma mortalidade de 20-30%, e não com os 59% de mortalidade relatados.(5) Em outros dois estudos,(15,17) as médias dos escores APACHE II foram de 21,2 ± 6,5 e de 22,8 ± 6,8, respectivamente, indicando uma mortalidade de 30-40%. Entretanto, as taxas de mortalidade encontradas foram de 67,8% e 65,7%, respectivamente. É possível que eventos durante a hospitalização, como o desenvolvimento de PAVM ou de outras complicações, possam ter contribuído para o aumento de mortalidade.
Em um estudo multicêntrico desenvolvido na Coreia do Sul,(35) o escore APACHE II não foi um preditor de sobrevida. Naquele estudo, foram avaliados as características e os desfechos de pacientes com SARA causada por tuberculose miliar. Foi encontrada uma alta mortalidade intra-hospitalar e em UTI (61,2% e 58,2%, respectivamente), e o escore Sequential Organ Failure Assessment no dia do diagnóstico de SARA foi um importante indicador prognóstico (OR = 0,809; IC95%: 0,691-0,946; p = 0,008).
BiossegurançaComo de regra em outros cenários e situações, as medidas de controle de transmissão da tuberculose dividem-se em três grupos: a) medidas administrativas, com a investigação, diagnóstico e tratamento precoces, assim como o isolamento dos casos suspeitos; b) medidas ambientais (ou de engenharia), com quartos de isolamento com pressão negativa e uso de filtro high efficiency particulate air (HEPA); e c) e medidas de proteção respiratória, com o uso de respiradores N95 pela equipe de saúde.(22)
Assim, no ambiente de terapia intensiva, é obrigatória a alta suspeição clínica, com pesquisa de BAAR e cultura das secreções respiratórias nos casos suspeitos. Todos os casos suspeitos devem ser colocados em quartos individuais com pressão negativa e com a instituição de precauções respiratórias. Deve ser utilizado um sistema fechado para aspiração endotraqueal e filtro bacteriano no circuito expiratório da VM.(36)
É importante reforçar a orientação para a intubação endotraqueal. Na suspeita de tuberculose, o procedimento deveria ser realizado em um quarto com pressão negativa e com 6-12 trocas de ar a cada hora. A exaustão para o exterior deve ser realizada longe de janelas/circulação de pessoas ou deve ser utilizado um sistema de filtração HEPA. Os profissionais de saúde que participarem do procedimento devem usar máscara N95 ou respirador HEPA em procedimento de intubação/aspiração dos pacientes, assim como durante a realização de fibrobroncoscopia.(36)
É recomendado que a instituição faça um inquérito tuberculínico nos profissionais de saúde que trabalham em áreas de risco. O profissional de saúde deveria ser avaliado por ocasião de sua admissão, e testagens periódicas devem ser realizadas para a identificação daqueles conversores, ou seja, com infecção latente.(36,37) Esses devem ser orientados para o tratamento de infecção latente de acordo com os critérios de consenso.(22)
Considerações finaisOs pacientes com tuberculose que têm necessidade de internação em UTI ou que apresentam insuficiência respiratória têm algumas peculiaridades, especialmente com relação ao diagnóstico e tratamento da doença. O diagnóstico da tuberculose nesses casos é particularmente complicado devido à possível interpretação errônea dos achados radiológicos, à dificuldade de obtenção de material para a análise de micobactérias e à indisponibilidade de cultura na maioria dos casos. Por isso, muitas vezes, o início do tratamento é retardado. Além disso, o uso de esquemas sem isoniazida e rifampicina, a absorção entérica incerta e as baixas concentrações séricas das drogas antituberculose podem contribuir para a diminuição da eficácia do tratamento. O prognóstico desses pacientes geralmente é ruim, com elevadas taxas de mortalidade. Ações focadas no diagnóstico e no tratamento precoce da tuberculose na rede pública, com especial atenção aos pacientes com maior risco de evolução para insuficiência respiratória e necessidade de terapia intensiva, como os pacientes portadores de HIV, podem contribuir para melhorar essa situação.
Referências1. World Health Organization [homepage on the Internet]. Geneva: World Health Organization. [cited 2011 Dec 1]. Global Tuberculosis Control. WHO Report 2011. Available from: www.who.int
2. Greenaway C, Menzies D, Fanning A, Grewal R, Yuan L, FitzGerald J, et al. Delay in diagnosis among hospitalized patients with active tuberculosis--predictors and outcomes. Am J Respir Crit Care Med. 2002;165(7):927-33. PMid:11934716.
3. Rao VK, Iademarco EP, Fraser VJ, Kollef MH. The impact of comorbidity on mortality following in-hospital diagnosis of tuberculosis. Chest. 1998;114(5):1244-52. PMid:9823996. http://dx.doi.org/10.1378/chest.114.5.1244
4. Agarwal MK, Muthuswamy PP, Banner AS, Shah RS, Addington WW. Respiratory failure in pulmonary tuberculosis. Chest. 1977;72(5):605-9. PMid:913139. http://dx.doi.org/10.1378/chest.72.5.605
5. Ryu YJ, Koh WJ, Kang EH, Suh GY, Chung MP, Kim H, et al. Prognostic factors in pulmonary tuberculosis requiring mechanical ventilation for acute respiratory failure. Respirology. 2007;12(3):406-11. PMid:17539846. http://dx.doi.org/10.1111/j.1440-1843.2006.01007.x
6. Lee PL, Jerng JS, Chang YL, Chen CF, Hsueh PR, Yu CJ, et al. Patient mortality of active pulmonary tuberculosis requiring mechanical ventilation. Eur Respir J. 2003;22(1):141-7. PMid:12882464. http://dx.doi.org/10.1183/09031936.03.00038703
7. Levy H, Kallenbach JM, Feldman C, Thorburn JR, Abramowitz JA. Acute respiratory failure in active tuberculosis. Crit Care Med. 1987;15(3):221-5. PMid:3469061. http://dx.doi.org/10.1097/00003246-198703000-00008
8. Penner C, Roberts D, Kunimoto D, Manfreda J, Long R. Tuberculosis as a primary cause of respiratory failure requiring mechanical ventilation. Am J Respir Crit Care Med. 1995;151(3 Pt 1):867-72. PMid:7881684.
9. Frame RN, Johnson MC, Eichenhorn MS, Bower GC, Popovich J Jr. Active tuberculosis in the medical intensive care unit: a 15-year retrospective analysis. Crit Care Med. 1987;15(11):1012-4. PMid:3677743. http://dx.doi.org/10.1097/00003246-198711000-00005
10. Erbes R, Oettel K, Raffenberg M, Mauch H, Schmidt-Ioanas M, Lode H. Characteristics and outcome of patients with active pulmonary tuberculosis requiring intensive care. Eur Respir J. 2006;27(6):1223-8. PMid:16481385. http://dx.doi.org/10.1183/09031936.06.00088105
11. Soeiro Ade M, Parra ER, Canzian M, Farhat C, Capelozzi VL. Pulmonary histopathological alterations in patients with acute respiratory failure: an autopsy study. J Bras Pneumol. 2008;34(2):67-73. PMid:18345449.
12. Nogueira PA. Motivos e tempo de internação e o tipo de saída em hospitais de tuberculose do Estado de São Paulo, Brasil - 1981 a 1995. J Pneumol. 2001;27(3):123-9.
13. Ribeiro SA, Matsui TN. Hospitalização por tuberculose em hospital universitário. J Pneumol. 2003;29(1):9-14. http://dx.doi.org/10.1590/S0102-35862003000100004
14. Silva DR, Menegotto DM, Schulz LF, Gazzana MB, Dalcin Pde T. Factors associated with mortality in hospitalized patients with newly diagnosed tuberculosis. Lung. 2010;188(1):33-41. http://dx.doi.org/10.1007/s00408-009-9224-9
15. Silva DR, Menegotto DM, Schulz LF, Gazzana MB, Dalcin PT. Mortality among patients with tuberculosis requiring intensive care: a retrospective cohort study. BMC Infect Dis. 2010;10:54. PMid:20205952 PMCid:2843613. http://dx.doi.org/10.1186/1471-2334-10-54
16. Kim YJ, Pack KM, Jeong E, Na JO, Oh YM, Lee SD, et al. Pulmonary tuberculosis with acute respiratory failure. Eur Respir J. 2008;32(6):1625-30. PMid:18614559. http://dx.doi.org/10.1183/09031936.00070907
17. Lin SM, Wang TY, Liu WT, Chang CC, Lin HC, Liu CY, et al. Predictive factors for mortality among non-HIV-infected patients with pulmonary tuberculosis and respiratory failure. Int J Tuberc Lung Dis. 2009;13(3):335-40. PMid:19275793.
18. Heffner JE, Strange C, Sahn SA. The impact of respiratory failure on the diagnosis of tuberculosis. Arch Intern Med. 1988;148(5):1103-8. PMid:3130000. http://dx.doi.org/10.1001/archinte.1988.00380050107017
19. Zahar JR, Azoulay E, Klement E, De Lassence A, Lucet JC, Regnier B, et al. Delayed treatment contributes to mortality in ICU patients with severe active pulmonary tuberculosis and acute respiratory failure. Intensive Care Med. 2001;27(3):513-20. PMid:11355119. http://dx.doi.org/10.1007/s001340000849
20. Hui C, Wu CL, Chan MC, Kuo IT, Chiang CD. Features of severe pneumonia in patients with undiagnosed pulmonary tuberculosis in an intensive care unit. J Formos Med Assoc. 2003;102(8):563-9. PMid:14569322.
21. Wu JY, Ku SC, Shu CC, Fan JY, Chen HY, Chen YC, et al. The role of chest radiography in the suspicion for and diagnosis of pulmonary tuberculosis in intensive care units. Int J Tuberc Lung Dis. 2009;13(11):1380-6. PMid:19861010.
22. Conde MB, Melo FA, Marques AM, Cardoso NC, Pinheiro VG, Dalcin Pde T, et al. III Brazilian Thoracic Association Guidelines on tuberculosis. J Bras Pneumol. 2009;35(10):1018-48. PMid:19918635.
23. Storla DG, Yimer S, Bjune GA. A systematic review of delay in the diagnosis and treatment of tuberculosis. BMC Public Health. 2008;8:15. PMid:18194573 PMCid:2265684. http://dx.doi.org/10.1186/1471-2458-8-15
24. Im JG, Itoh H, Shim YS, Lee JH, Ahn J, Han MC, et al. Pulmonary tuberculosis: CT findings--early active disease and sequential change with antituberculous therapy. Radiology. 1993;186(3):653-60. PMid:8430169.
25. Oh YW, Kim YH, Lee NJ, Kim JH, Chung KB, Suh WH, et al. High-resolution CT appearance of miliary tuberculosis. J Comput Assist Tomogr. 1994;18(6):862-6. PMid:7962790. http://dx.doi.org/10.1097/00004728-199411000-00003
26. Hong SH, Im JG, Lee JS, Song JW, Lee HJ, Yeon KM. High resolution CT findings of miliary tuberculosis. J Comput Assist Tomogr. 1998;22(2):220-4. PMid:9530383. http://dx.doi.org/10.1097/00004728-199803000-00011
27. Thompson JS. The intestinal response to critical illness. Am J Gastroenterol. 1995;90(2):190-200. PMid:7847284.
28. Kimerling ME, Phillips P, Patterson P, Hall M, Robinson CA, Dunlap NE. Low serum antimycobacterial drug levels in non-HIV-infected tuberculosis patients. Chest. 1998;113(5):1178-83. PMid:9596291. http://dx.doi.org/10.1378/chest.113.5.1178
29. Mehta JB, Shantaveerapa H, Byrd RP Jr, Morton SE, Fountain F, Roy TM. Utility of rifampin blood levels in the treatment and follow-up of active pulmonary tuberculosis in patients who were slow to respond to routine directly observed therapy. Chest. 2001;120(5):1520-4. PMid:11713129. http://dx.doi.org/10.1378/chest.120.5.1520
30. Weiner M, Benator D, Burman W, Peloquin CA, Khan A, Vernon A, et al. Association between acquired rifamycin resistance and the pharmacokinetics of rifabutin and isoniazid among patients with HIV and tuberculosis. Clin Infect Dis. 2005;40(10):1481-91. PMid:15844071. http://dx.doi.org/10.1086/429321
31. Tappero JW, Bradford WZ, Agerton TB, Hopewell P, Reingold AL, Lockman S, et al. Serum concentrations of antimycobacterial drugs in patients with pulmonary tuberculosis in Botswana. Clin Infect Dis. 2005;41(4):461-9. PMid:16028152. http://dx.doi.org/10.1086/431984
32. Muthuswamy P, Hu TC, Carasso B, Antonio M, Dandamudi N. Prednisone as adjunctive therapy in the management of pulmonary tuberculosis. Report of 12 cases and review of the literature. Chest. 1995;107(6):1621-30. PMid:7781357. http://dx.doi.org/10.1378/chest.107.6.1621
33. Wallis RS. Reconsidering adjuvant immunotherapy for tuberculosis. Clin Infect Dis. 2005;41(2):201-8. PMid:15983916. http://dx.doi.org/10.1086/430914
34. Mehta JB, Fields CL, Byrd RP Jr, Roy TM. Nutritional status and mortality in respiratory failure caused by tuberculosis. Tenn Med. 1996;89(10):369-71. PMid:8870488.
35. Lee K, Kim JH, Lee JH, Lee WY, Park MS, Kim JY, et al. Acute respiratory distress syndrome caused by miliary tuberculosis: a multicentre survey in South Korea. Int J Tuberc Lung Dis. 2011;15(8):1099-103. PMid:21740675. http://dx.doi.org/10.5588/ijtld.10.0557
36. Jensen PA, Lambert LA, Iademarco MF, Ridzon R; CDC. Guidelines for preventing the transmission of Mycobacterium tuberculosis in health-care settings, 2005. MMWR Recomm Rep. 2005;54(RR-17):1-141.
37. Menzies D, Fanning A, Yuan L, Fitzgerald M. Tuberculosis among health care workers. N Engl J Med. 1995;332(2):92-8. PMid:7990907. http://dx.doi.org/10.1056/NEJM199501123320206
Trabalho realizado no Hospital de Clínicas de Porto Alegre, Universidade Federal do Rio Grande do Sul, Porto Alegre (RS) Brasil.
Endereço para correspondência: Denise Rossato Silva. Rua Ramiro Barcelos, 2350, sala 2050, Santa Cecília, CEP 90035-903, Porto Alegre, RS, Brasil.
Tel. 55 51 2101-8241. E-mail: denise.rossato@terra.com.br
Apoio financeiro: Nenhum.
Recebido para publicação em 30/1/2012. Aprovado, após revisão, em 4/5/2012.
Sobre os autores
Denise Rossato Silva
Professora Adjunta de Pneumologia. Universidade Federal do Rio Grande do Sul, Porto Alegre (RS) Brasil.
Marcelo Basso Gazzana
Médico Pneumologista. Hospital de Clínicas de Porto Alegre, Universidade Federal do Rio Grande do Sul, Porto Alegre (RS) Brasil.
Paulo de Tarso Roth Dalcin
Professor Associado de Pneumologia. Universidade Federal do Rio Grande do Sul, Porto Alegre (RS) Brasil.






